Реактивный артрит – не самое распространенное заболевание у детей, но в последние годы статистика демонстрирует, что малыши стали сталкиваться с ним все чаще. Из ста тысяч детей всего у восьмидесяти диагностируют реактивный артрит, большая часть из них – мальчики.
Лечение этой болезни у детей имеет ряд отличий от медицинских процедур, которые используются для взрослых. Главным отличием является то, что многие формы реактивного артрита дети переносят более остро.
Содержание
- 1 Реактивный артрит как заболевание суставов
- 2 Реактивный артрит у детей
- 3 Причины реактивного артрита у детей
- 4 Диагностика
- 5 Симптомы
- 6 Методы лечения реактивного артрита
- 7 Клинические рекомендации для профилактики артрита
- 8 Доктор Комаровский о реактивном артрите у детей
- 9 Последствия и прогноз реактивного артрита у детей
- 10 Отзывы о лечении реактивного артрита у детей
- 11 Общие принципы диеты
- 12 Разрешенные и запрещенные продукты
- 13 План питания при артрите суставов
- 14 Особые указания при соблюдении диеты
- 15 По каким причинам развивается реактивный артрит у детей?
- 16 Симптомы
- 17 Диагностика реактивного артрита
- 18 Как лечить реактивный артрит у детей?
- 19 Заключение
Реактивный артрит как заболевание суставов
Реактивный артрит чаще всего развивается вследствие перенесенных вирусных или бактериальных инфекций. В процессе иммунного ответа на инфекцию в организме возникают антигены гистосовместимости, которые по ряду параметров напоминают суставную ткань.
Расправившись с инфекцией, иммунитет может переключиться на суставы. Такое воспаление носит не гнойный, а асептический характер.
По международной классификации (МКБ-10) данное заболевание имеет код М02.3 — болезнь Рейтера.
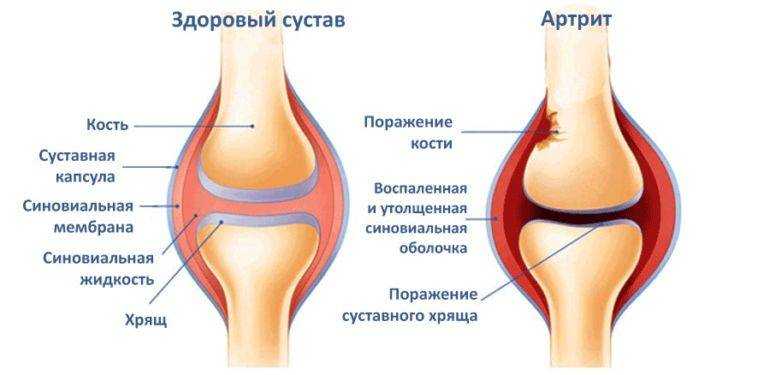
Реакционный артрит суставов
Реактивный артрит у детей
У детей заболевание проявляется далеко не всегда. Врачи предполагают, что решающую роль в возникновении болезни играет наследственный фактор.
Также имеет значение течение инфекции – болезнь развивается, если инфекция распространяется быстро, что приводит к массовому образованию антител. Иммунная система слабеет под таким напором, что и приводит к воспалительному поражению суставов.
Коленный сустав, пораженный артритом
Иногда заболевание может развиться у ребенка еще до рождения. В этом случае он является не только наследственным, но и врожденным. Важно заметить, что даже врожденный реактивный артрит может проявиться лишь через несколько лет после рождения. Чаще всего это происходит при снижении иммунитета.
Причины реактивного артрита у детей
Чтобы разграничить реактивную и инфекционную форму болезни принято считать реактивной ту, которая развивается преимущественно после урогенитальных и кишечных инфекций.
Обычно реактивный артрит вызывают:
- Инфекции мочеполовой системы – уреаплазма, хламидии.
- Кишечные инфекции – сальмонелла, шигеллы и пр.
- Инфекции органов дыхания – хламидии и микроплазма.
Самой распространенной причиной является хламидийная инфекция. Она может передавать контактным или воздушно-капельным путем.
У подростков инфекция может передаваться и половым путем. Хламидии могут оставаться внутри клеток долго время. Что переводит заболевание в хроническую форму.
Диагностика
Диагностика реактивного артрита у детей может быть осложнена тем, что инфекция нередко протекает скрыто. Врач-ревматолог собирает анамнез и визуально осматривает ребенка.
В случае подозрения на воспаление суставов необходимо проводить проверку на наличие триггерных микробов:
- Анализ кала и мочи на предмет наличие болезнетворных бактерий.
- Проверка крови на наличие антител к антигенам микробов и ревматоидный фактор.
- Иммунофлюоресцентный анализ.
- Микробиологический анализ крови на наличие ДНК микробов.
- Культуральный анализ для выявления хламидий.
- УЗИ или МРТ сустава для выявления очагов воспаления в мягких тканях вокруг сустава.
Симптомы
Самым распространенным признаком реактивного артрита у ребенка является синдром Рейтера.
Он представляет собой целый комплекс симптомов, обычно следующий:
- воспаление суставов;
- конъюктивит;
- уретрит.
Также может наблюдаться:
- болезненность опорожнения мочевого пузыря;
- боязнь яркого света;
- блефароспазмы глаз;
- появления язв на роговице глаз.
Симптомы реактивного артрита на ранней стадии нетрудно спутать с аллергической реакцией или простудой.
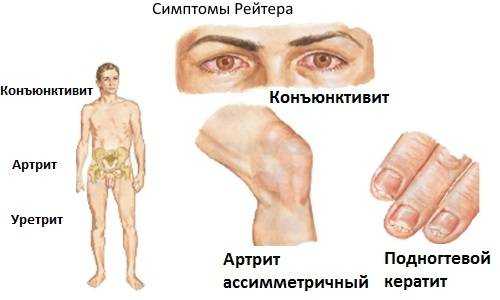
Проявления болезни Рейтера
Вирусный реактивный артрит
Вирусный артрит отличается быстрым течением – он развивается всего за одну-две недели. Также при вирусном артрите у ребенка на коже может появиться сыпь, увеличиваются лимфатические узлы. Суставы отекают, при движении отмечается боль. Поражаются в первую очередь небольшие суставы.
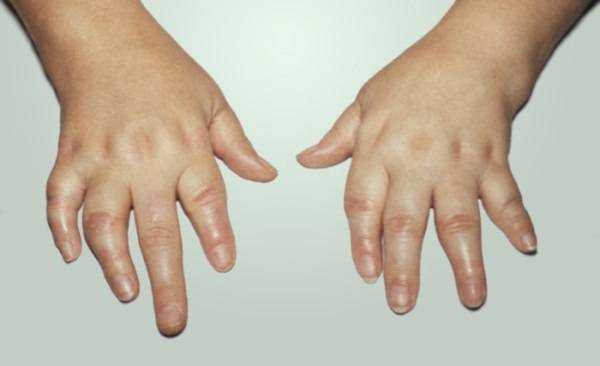
Поражение суставов рук
Острый артрит
Острый артрит характеризуется выраженным поражением сустава:
- Кожа вокруг него краснее, ткани опухают.
- Ухудшается общее состояние ребенка.
- Повышается температура тела в сочетании с локальной гипертермией.
- Воспаление суставов нижних конечностей может сопровождаться болевыми ощущениями в области позвоночника.
Рецидивирующий артрит
Рецидивирующая форма артрита проявляется через год после перенесенной острой стадии или позже. Ремиссия перед переходом заболевания в рецидивирующую форму может составлять полгода или более.
Симптомами рецидива могут быть:
- повышение температуры;
- отек в области сустава;
- краснота кожи и болевые ощущения;
- помимо конечностей боли могут распространиться на позвоночник.
Инфекционный артрит
Инфекционный артрит отличает острое течение. Он сопровождается головной болью, лихорадкой, уменьшением аппетита и слабостью. Локально в области пораженных суставов отмечается отек, кожа становится горячей, движения болезненными.
Методы лечения реактивного артрита
Лечение реактивного артрита у детей сводится к назначению препаратов, снимающих воспаление и устраняющих инфекционное поражение суставов. После снятия острого воспаления рекомендуется физиотерапия и лечебная физкультура.
В запущенных случаях используется хирургическое вмешательство, чтобы откачать лишнюю воспаленную жидкость из сустава.
Медикаментозное лечение
Одним из главных элементов медикаментозного лечения реактивного артрита являются антибиотики. Они позволяют устранить главную причину заболевания – инфекционное поражение. Для детей антибактериальная терапия должна быть щадящей, особенно токсичные препараты используются лишь в крайних случаях.
Врач может назначить такие средства, как:
- Офлоксацин.
- Вильпрафен.
- Азитромицин.
Курс приема составляет до десяти дней, при необходимости его повторяют после семи дней перерыва.
Чаще всего антибактериальную терапию сочетают с препаратами-иммунокорректорами, которые позволяет нормализировать работу иммунитета.
Еще один обязательный элемент – нестероидные противовоспалительные препараты. Они позволяют уменьшить воспаление сустава, а главное – избавиться от болевого синдрома. Выбор средства и дозировки зависит от возраста ребенка.
Малышам обычно назначают:
- Парацетомол.
- Ибупрофен.
- Нимесулид.
- Мелоксикам.
Нестероидные средства применяются как внутрь, в виде таблеток или инъекций, а может использоваться местно в виде мазей и кремов.
Реактивный артрит коленного сустава
Реактивный артрит коленного сустава у детей вызывает больше всего проблем, так как этот сустав очень подвижен, а болевые ощущения в нем могут приносить ребенку сильный дискомфорт.
Лечение направлено не только на борьбу с инфекцией, но и на устранение блей. Для этого используются нестероидные противовоспалительные, при серьёзном поражении могут использоваться наиболее безопасные кортикостероиды, исключительно в виде местных препаратов: Адвантан (Метилпреднизолон), Бетаметазон или Преднизолон.
Реактивный артрит тазобедренного сустава
Артрит тазобедренного сустава также может вызывать сильный болевой синдром. Во время его лечения рекомендуется соблюдать постельный режим, к двигательной активности ребенок может вернуться лишь по мере облегчения течения болезни.
В процессе лечения используются антибиотики и противовоспалительные препараты. Возможны инъекции кортикостероидов в пораженный сустав в крайнем случае при сильных болях.
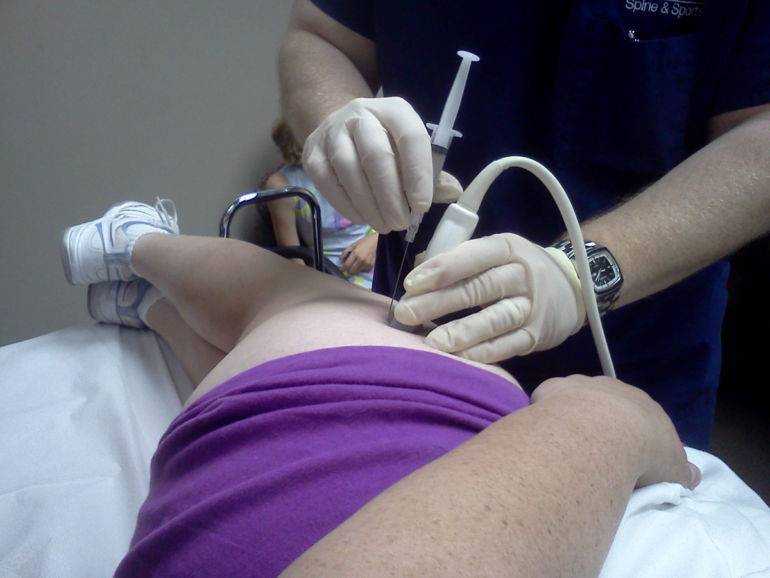
Инъекции в тазобедренный сустав
Другие методы лечения
После того как воспаления спадет, в лечение могут быть включены физиотерапия и лечебная физкультура. ЛФК поможет разработать сустав и уменьшить боли.
Среди физиотерапевтических методов выбирают:
- магнитотерапию;
- парафиновые аппликации;
- фонорез;
- ультрофиолетовое облучение — УФО;
- лазеротерапию.
В тяжелых случаях реактивного артрита может быть проведено хирургическое вмешательство. Оно заключается в удалении воспаленной синовиальной жидкости из сустава, а затем – во введении в полость препаратов, снимающих воспаление.
Лечение народными средствами
Многие народные методы хотя и не могут полностью вылечить реактивный артрит, используются в качестве вспомогательного лечения, облегчая симптомы и ускоряя выздоровление.
Одно из самых хороших и распространенных средств для суставов – это капуста.
Компресс из капустных листьев и меда помогает облегчить боль:
- Пару листов свежей капусты нагревают, поставив на них емкость с горячей водой.
- После этого их слегка разминают и наносят с одной стороны мед.
- Приложив получившийся компресс медом к пораженному суставу, лист оборачивают вокруг тела и покрывают целофаном.
- Сверху компресс желательно закрыть теплым шарфом или платком.
- Наносят компресс по вечерам, перед сном.
Воспаление поможет снять настой из семян крапивы и петрушки, цветков фиалки и листьев березы:
- Ингредиенты смешиваются в равной пропорции.
- После чего столовую ложку полученного сбора заваривают стаканом кипятка.
- Настаивают отвар три часа.
- Делят его на три части и пьют в течение дня.
Популярное народное средство для лечения суставов – это прогревания. Использовать его следует осторожно, чтобы не спровоцировать воспаление.
Для прогревания используют морскую соль. Ее нагревают до температуры теплой, но не обжигающей. После этого заворачивают в платок и прикладывают к больному суставу.
Клинические рекомендации для профилактики артрита
Самый главный совет родителям, чьи дети страдают реактивным артритом, — соблюдать все назначения врача. Только при условии комплексного лечения и выполнения всех клинических рекомендаций с болезнью удастся быстро справиться. Одной из самых больших проблем может стать соблюдение постельного режима, особенно для самых маленьких детей.
В качестве профилактики реактивного артрита необходимо принимать следующие меры:
Регулярное посещение врача
- Своевременно проводить лечение вирусных и инфекционных заболеваний.
- Регулярно проходить обследование на предмет инфекций, в особенности хламидиоза, чтобы не заразить ребенка во время вынашивания.
- Проводить вакцинацию собак и кошек.
- Учить ребенка правилам гигиены.
- Укреплять иммунитет, принимать витамины, гулять на свежем воздухе, проводить закаливание.
- Объяснять подросткам правила половой гигиены и контрацепции.
Чем лучше питаться при реактивном артрите?
При реактивном артрите питание должно включать:
- Магний, калий, витамины – в особенности витамин С. Этот витамин укрепляет иммунитет и помогает уменьшить симптомы артрита.
- Также рекомендуется употребление зеленого чая, он выводит токсины и служит мощным антиоксидантом.
- Увеличивают количество фруктов и овощей — яблок, капусты, моркови и грибов.
Питаться детям нужно так, чтобы исключить их рациона следует жирные блюда, углеводы, снизить потребление сахара и соли.
Доктор Комаровский о реактивном артрите у детей
Знаменитый педиатр доктор Комаровский рекомендует обращаться к врачу при первых же тревожных признаках, а также соблюдать все назначения и рекомендации врача для эффективного лечения.
Кроме того, Комаровский обращает внимание родителей на то, что в период интенсивного роста детей, обычно с восьми до двенадцати лет, дети могут испытывать боли в суставах. Это состояние называется ростовым синдромом – нередко его принимают за реактивный артрит.
Последствия и прогноз реактивного артрита у детей
Прогноз при реактивном артрите может быть самым оптимистичным, если своевременно начать лечить болезнь. Соблюдение всех назначений поможет избавиться от заболевания и предотвратить его рецидивы.
ВАЖНО! Детям, подверженным риску развития реактивного артрита, рекомендуется прохождение санаторного лечения.
При правильно проведенном лечении последствий реактивный артрит не имеет – суставы возвращают все свои функции в короткие сроки.
Отзывы о лечении реактивного артрита у детей



Воспалительные заболевания суставов различного происхождения широко распространены. Независимо от разновидности патологии, тяжести течения и общей клинической картины, всем пациентам назначается комплексное лечение, включающее в себя не только прием медикаментов, но и соблюдение особой диеты. Рассмотрим, какое питание при артрите суставов у детей и взрослых рекомендуют врачи.

Сбалансированная диета при артрите суставов
Доктор Бубновский — Вылечить спину и суставы после 40 лет реально средством…
Специальный Корреспондент: Лечение суставов дорогими пустышками — ревматологи 12 лет обманывали пациентов по всей стране…
Узнать подробности
Общие принципы диеты
Причинами артрита суставов могут быть инфекции, травмы, переохлаждение, нарушения иммунитета, неправильный образ жизни, генетическая предрасположенность. Несмотря на механизм развития заболевания, основным проявлением артрита является развитие стойкого воспаления сустава, приводящего к постепенному дегенеративному разрушению соединительной, костной и мышечной ткани в пораженных областях. Чтобы предотвратить их дальнейшую деструкцию, нормализовать иммунный ответ организма на патологический процесс и устранить болезненные симптомы артрита, необходимо внести значительные изменения в ежедневный рацион:
- Энергетическая ценность питания должна составлять около 2200-2400 ккал/сутки. Диета при ревматоидном артрите в острой фазе должна быть более низкокалорийной (не более 1800 ккал), что достигается путем снижения содержания углеводов. При ожирении следует сократить суточную энергетическую ценность продуктов до 1500 ккал, так как избыточная масса тела усугубляет заболевания;
- Количество белков в период ремиссии и подострой стадии артрита должно составлять около 80-90 г в день, из них примерно половина – животного происхождения. Во время обострения следует придерживаться более строгой диеты и снижать содержание белков в потребляемой пище до 70 г, так как они способствуют усилению интенсивности воспалительного процесса;
- Количество жиров растительного происхождения должно составлять примерно 20-30 г в сутки, животного – около 50 г;
- Содержание углеводов при поддержании диеты не должно превышать 300 г, из них не более 40 г может приходиться на сложные сахара;
- Питание должно быть дробным: до 6 раз в сутки, причем ужин не позднее, чем за 2 часа до отхода ко сну;
- В период обострений, особенно при ревматоидном артрите, следует сокращать количество ежедневно употребляемой воды до 1 литра, чтобы не провоцировать усугубление отеков. Во время ремиссии и подострой фазы рекомендуется поддерживать достаточный питьевой режим (2-2,5 л в сутки), чтобы эффективно выводить из организма накопившиеся токсины и образующиеся медиаторы воспаления;
- Необходимо выявить и исключить из рациона все потенциальные аллергены, которые часто являются первопричиной воспалительной патологии. Так, диета при реактивном артрите, исключающая проникновение в организм веществ-агрессоров, почти на 30% снижает частоту и интенсивность обострений;
- Кулинарная обработка продуктов при артрите должна быть щадящей для желудочно-кишечного тракта. Следует полностью исключить жареные и копченые блюда, заменив их отварной, пареной, тушеной и приготовленной на пару едой. Чтобы избежать раздражения слизистой оболочки желудка, во время соблюдения диеты необходимо употреблять пищу, охлажденную до комнатной температуры;
- Требуется отказаться от употребления спиртных, газированных и энергетических напитков.
Важно!
Для предотвращения развития тяжелых осложнений и частых обострений диета при подагрическом артрите должна быть полностью бессолевой. При остальных разновидностях патологии допускается употреблять в день не более 5-6 г соли.

Что должно состоять в рационе питания при артрите?
Разрешенные и запрещенные продукты
Рассмотрим подробнее, что можно и что нельзя есть при артрите. Приведенная ниже таблица продуктов включает в себя общие правила диеты, независимо от причины заболевания и общей клинической картины. Для получения более подробных рекомендаций в соответствии с индивидуальными особенностями пациента следует обратиться к врачу.
|
Разрешенные |
Запрещенные |
||
| Продукт | Полезные вещества | Продукт | Опасные вещества |
|
Продукты животного происхождения |
|||
| Морская рыба, в особенности лосось | Омега-3 кислоты – снимают воспаление, стимулируют регенерацию тканей | Красное мясо, жирные сорта птицы | Арахидоновая кислота – провоцирует воспаление суставной ткани |
| Постное мясо (индейка, кролик) | Витамины группы В – необходимы для построения суставов | Мясные и рыбные консервы | Консерванты – стимулируют синтез медиаторов воспаления |
| Холодец и блюда из разваренных костей | Хондропротекторы – восстанавливают хрящевую ткань | Яичный желток | Холестерин – негативно отражается на состоянии сосудов и суставов |
| Морепродукты | Глюкозамин и сульфат хондроитин – являются основным строительным материалом суставов | — | — |
| Кисломолочные продукты | Кальций – необходим для восстановления костной и соединительной ткани | — | — |
|
Овощи |
|||
| Листовая капуста | Медь, марганец – способствуют формированию коллагена и восстановлению хрящевой ткани | Помидоры, баклажаны | Солонин – способствует отложению солей |
| Брокколи | Сульфорафан – нейтрализует свободные радикалы | Зеленый лук, щавель | Щавелевая кислота – провоцирует обострение воспаления |
| Черная фасоль | Антоцианы – подавляют рост ферментов, ответственных за воспаление | — | — |
|
Фрукты, орехи, масла |
|||
| Яблоки | Кверцетин – стимулирует выработку коллагена | — | — |
| Папайя, цитрусовые | Витамин С и бета-каротин – стимулируют регенерацию пораженных тканей | — | — |
| Миндаль, кешью, арахис, ядра подсолнечника | Витамин Е – борется с воспалением, укрепляет мембрану суставных сумок | — | — |
| Любые растительные масла | Жирные кислоты – восстанавливают поврежденные ткани | — | — |
|
Крупы |
|||
| Нешлифованный рис и гречка | Витамины группы В, аминокислоты – способствуют регенерации суставов | — | — |
| Сладости | |||
| Натуральный, мармелад, желе | Агар – восстанавливает целостность хрящевой ткани | Шоколад | Сахар – способствует развитию ожирения и деформации суставов |
| — | — | Пирожные, кремовые десерты, а также фастфуд | Трансжиры – ухудшают состояние сосудов, приводят к ожирению |
|
Напитки |
|||
| Зеленый чай и фруктовые соки | Антиоксиданты – подавляют воспаление | Кофе и крепкий чай | Кофеин – вымывает кальций из костной ткани |
|
Специи |
|||
| Имбирь | Гингерол, холин, витамин А – обладают антиоксидантным и противовоспалительным действием | Соль | Хлорид натрия – откладывается на поверхности суставов, провоцирует отеки |
Следует помнить, что диета при артрите суставов базируется на употреблении богатых витаминами и минералами продуктов. Ежедневный рацион обязательно включает в себя четыре группы блюд:
- Продукты растительного происхождения;
- Молоко и кисломолочные напитки;
- Цельнозерновой хлеб, крупяные каши;
- Постное мясо и рыба.
Важно!
При всех видах артрита диетологи настоятельно рекомендуют употреблять продукты с отрицательной калорийностью, нормализующие углеводный обмен и способствующие снятия воспаления. К ним относятся зеленый горошек, укроп, петрушка, шпинат, редис, проростки пшеницы и фасоли.

Группы блюд для ежедневного употребления
План питания при артрите суставов
Примерное меню на неделю может выглядеть следующим образом:
- Понедельник
- Завтрак – овсянка, спелый банан, апельсиновый сок;
- Второй завтрак – овощной бульон с льняным маслом;
- Обед – уха, тушеные бобы, салат из огурца с сельдереем, чай;
- Полдник – сметано-фруктовый пудинг, ряженка;
- Ужин – салат из сырой свеклы с черносливом, овощная запеканка, какао.
- Вторник
- Завтрак – рисовая каша, разбавленный гранатовый сок;
- Второй прием пищи – фруктовый йогурт;
- Обед – овощной крем-суп, говяжьи котлеты, чай;
- Полдник – творожная запеканка, фруктовый отвар;
- Ужин – греча с морской рыбой, чай.
- Среда
- Завтрак – вареный яичный белок, виноград, компот;
- Второй завтрак – салат из авокадо;
- Обед – капустные щи с говядиной, овощной салат, минеральная вода;
- Полдник – морковная запеканка, компот из сухофруктов;
- Ужин – рис с мясом, овощной салат, кефир.
- Четверг
- Завтрак – рисовая каша с фруктами, цикориевый напиток;
- Второй завтрак – запеканка с творогом и сухофруктами, молоко;
- Обед – суп с тефтелями из индейки, салат с огурцами и зеленью, чай;
- Полдник – ягодный салат, йогурт;
- Ужин – рыбные котлеты, свежие овощи, чай.
- Пятница
- Завтрак – сырники, апельсиновый сок;
- Второй прием пищи – фрукты, ряженка;
- Обед – овощной бульон с белым мясом, кабачковая запеканка, какао;
- Полдник – творог ;
- Ужин – греча, тушенная с овощами, салат с зеленью, чай.

Пример правильно составленного рациона на день
- Суббота
- Завтрак – кукурузные хлопья с молоком, бутерброд с сыром, зеленый чай;
- Второй завтрак – творог с сухофруктами, компот;
- Обед – суп с овощами и курицей, салат из огурцов и зелени, минеральная вода;
- Полдник – ломтик арбуза, питьевой йогурт;
- Ужин – мясо с овощами на пару, какао с молоком.
- Воскресенье
- Завтрак – овсянка с орехами и фруктами, папайя, чай;
- Второй завтрак – цельнозерновой хлеб с маслом, компот;
- Обед – суп из тыквы, паровые рыбные тефтели, чай;
- Полдник – творожная запеканка, компот из сухофруктов;
- Ужин – лазанья с овощами и фаршем из постного мяса, фруктовый салат, ряженка.
Особые указания при соблюдении диеты
Требования к питанию при артрите у детей и взрослых практически не отличаются. Родителям маленьких пациентов следует обратить внимание на составление сбалансированного рациона, не допускать погрешностей в диете, заменять опасные сладости сочными фруктами.
Взрослым и пожилым людям, особенно при наличии лишнего веса, разрешается устраивать разгрузочные дни после консультации с врачом. Голодание показано в острой фазе артрита суставов при отсутствии проблем с желудочно-кишечным трактом. Его длительность не превышает 4-5 суток, периодичность – не чаще одного раза в месяц.
Особое внимание следует уделить диете при артрите коленного сустава и пальцев ног. Снижение калорийности питания позволит избавиться от лишнего веса, оказывающего дополнительную нагрузку на нижние конечности и способствующего дальнейшему прогрессированию болезни.
Употребление продуктов, которые содержат полезные для суставов вещества, позволяет предотвратить развитие патологии и является хорошей профилактикой артрита. Следует помнить, что для достижения необходимого эффекта диету следует сделать образом жизни.
Воспалённые суставы — одна из самых существенных проблем педиатрии и детской ревматологии. Не так давно пристальное внимание было направлено на ювенильный ревматоидный артрит, но последнее время наблюдается тенденция к увеличению случаев других воспалительных патологий суставов у детей и подростков, включая реактивные артропатии.
Артрит — это заболевание, характеризующееся болью, скованностью, отёком в одном или нескольких суставах. Такая патология может также затрагивать другие внутренние органы и иммунную систему. Артрит может развиваться спонтанно или постепенно. Существуют различные формы артрита; реактивный артрит является одним из них. Это аутоиммунное состояние возникает как реакция на инфекцию в организме ребёнка.
Реактивный артрит у детей включает не только воспаление в суставах, но также поражает глаза и мочевой тракт. Обычно он возникает у взрослых, но иногда это состояние также затрагивает детей и младенцев. Реактивный артрит у последних обычно развивается из-за кишечной инфекции и воспаления горла.
Реактивный артрит был описан немецким врачом Гансом Райтером в 1916 году, и какое-то время это заболевание было известно, как синдром Рейтера. Этот эпоним больше не используется из-за деятельности Рейтера как нацистского военного преступника, а также потому, что он не первый описал заболевание и исказил его механизм возникновения и развития.
По каким причинам развивается реактивный артрит у детей?
Механизм реактивного артрита у детей ещё не изучен полностью. Врачи по всему миру пытаются обнаружить первопричину этой болезни. Сложность поиска кроется в том, что маленькие пациенты не всегда точно могут сказать, что и как у них болит.
Инфекционные причины
У детей реактивный артрит развивается спустя несколько недель после урогенитальной или кишечной инфекции.
Возбудители инфекции, которые чаще всего связаны с развитием реактивного артрита у детей:
- уреаплазма;
- хламидия;
- сальмонеллы;
- иерсинии;
- кампилобактер;
- шигеллы.
Кроме того, у отдельной группы детей реактивный артрит развивается после респираторной инфекции, что определяет значимость и распространенность этих инфекций среди детей. Есть семейные случаи артрита после респираторных инфекций у нескольких детей в семье. Основные причины такого артрита — стрептококки, Chlamydia pneumoniae и Mycoplasma pneumoniae.
Генетический фактор
Считается, что генетический фактор играет определенную роль, особенно у детей и младенцев. Существуют определенные генетические маркеры, гораздо чаще встречающиеся у детей с реактивным артритом, чем у здорового населения. Например, ген HLA-B27 обычно наблюдается у пациентов с реактивным артритом. Однако даже у детей, у которых есть генетический фон, предрасполагающий их к развитию болезни, воздействие определенных инфекций необходимо для инициирования начала заболевания.
Симптомы
Реактивный артрит у детей обычно развивается спустя 2 — 4 недели после инфекции мочеполовой системы или кишечного тракта (или, возможно, хламидийной респираторной инфекции). Около 10% пациентов не имеют предшествующей системной инфекции. Классическая триада симптомов — неинфекционный уретрит, артрит и конъюнктивит — встречается только у одной трети пациентов с реактивным артритом.
В большом проценте случаев реактивного артрита, конъюнктивит или уретрит произошли за несколько недель до того, как родители обратились к специалисту. Они могут не сказать об этом, если специально не спросить. У многих детей наблюдались заболевания опорно-двигательной системы. Неясные, казалось бы, несвязанные жалобы могут иногда затушевывать основной диагноз.
Начало реактивного артрита обычно острое и характеризуется недомоганием, усталостью и лихорадкой.
Основной признак — несимметричный, преимущественно нижний, олигоартрит (одновременное поражение 2 — 3 суставов). Миалгию (боль в мышцах) можно заметить на ранней стадии. Иногда отмечается асимметричная артралгия (боль в суставах) и суставная жёсткость, в первую очередь в коленях, лодыжках и стопах (запястья могут быть ранней мишенью). Суставы обычно нежные, теплые, опухшие, а иногда и красные. Выше указанные симптомы могут возникать первоначально или спустя несколько недель после появления других признаков реактивного артрита. Сообщается также о мигрирующей или симметричной вовлеченности суставов. Артрит обычно является ремиссионным и редко приводит к серьёзному ограничению функциональной активности. Мышечная атрофия может развиваться в симптоматически тяжелых случаях.
Боль в пояснице возникает у 50% пациентов. Боли в пятках также распространены.
Реактивный артрит после инфекции мочевой системы и ЖКТ может проявляться первоначально как уретрит с частым или нарушенным мочеиспусканием и выделениями из мочеиспускательного канала; этот уретрит может быть мягким или незамеченным. Урогенитальные симптомы, вызванные инфекцией мочеполового тракта, обнаружены у 90% пациентов с реактивным артритом.
В дополнение к конъюнктивиту офтальмологические симптомы реактивного артрита включают покраснение, жжение и боль в глазах, светобоязнь и понижение зрения (редко).
Пациенты могут иметь мягкие рецидивные боли в животе после эпизода диареи.
Диагностика реактивного артрита
Диагноз реактивного артрита клинический, основанный на результатах истории болезни физикального обследования. Никакое лабораторное исследование или визуальные методы не диагностируют реактивный артрит. Не разработаны конкретные тесты или маркеры.
Существует система подсчета очков для диагностики реактивного артрита. В этой системе наличие 2 или более из следующих пунктов (1, из которых должен относиться к состоянию опорно-двигательной системы ребёнка) позволит установить диагноз:
- асимметричный олигоартрит, преимущественно нижних конечностей;
- воспалительный процесс в пальцах, боль в пальцах ног или пятке;
- острая диарея в течение 1 месяца после начала артрита;
- конъюнктивит или ирит (воспаление радужной оболочки глаза);
- уретрит.
Для подтверждения наличия воспаления в организме будет полезен анализ крови, в частности обращают внимание на скорость оседания эритроцитов, которая в острой фазе обычно заметно повышается, но позже возвращается к эталонному диапазону, когда воспаление стихает. Ревматоидный фактор, присутствующий обычно при ревматоидном артрите у детей, отрицателен при реактивном артрите. Анализ крови на маркер гена HLA-B27 бывает полезным, в особенности при диагностике у пациентов с заболеванием позвоночника. Прочие исследования могут быть назначены для устранения других возможных заболеваний с похожими симптомами.
Рентгенография позвоночника или прочих суставов поможет обнаружить характерные воспалительные изменения в этих областях, но обычно до тех пор, пока патология не достигнет поздней стадии. Иногда есть области нетипичных кальцификаций в точках, где сухожилия крепятся к костям, указывая на раннее воспаление в этих местах. Пациенты с воспалением глаз могут потребовать офтальмологической оценки для документирования степени воспаления в радужной оболочке.
Для выявления присутствия инфекций в кишечнике может быть выполнено культивирование стула. Аналогичным образом, анализ и культивирование мочи бывают необходимы для обнаружения бактериальной инфекции в мочевом тракте. Хламидии следует искать в каждом случае реактивного артрита.
Иногда нужно исследовать жидкость воспаленного сустава. Суставная жидкость будет исследована на лейкоциты и бактерии (для проверки на наличие инфекции).
Как лечить реактивный артрит у детей?
Не существует целительного средства от реактивного артрита. Вместо этого лечение реактивного артрита у детей направлено на облегчение симптомов и основано на тяжести симптомов. Почти 2/3 пациентов имеют самоограничивающийся курс и не нуждаются в лечении, помимо поддерживающей и симптоматической терапии.
Фармакологическая терапия
НПВП (например, индометацин (разрешен с 14 лет) и напроксен (от года)) являются основой терапии реактивного артрита. Было показано, что этретинат / ацитретин уменьшает требуемую дозу НПВП. Сульфасалазин (детям от 5 лет) или метотрексат могут использоваться для пациентов, которые не испытывают облегчения при НПВП после 1 месяца применения или имеют противопоказания к ним. Кроме того, резистентный к сульфасалазину реактивный артрит может быть успешно пролечен метотрексатом.
Лечение антибиотиками назначается для уретрита, но, как правило, не для реактивного артрита, спровоцированного кишечной инфекцией. При реактивном артрите, индуцированном Chlamydia, некоторые данные свидетельствуют, что долгая комбинированная антибактериальная терапия может быть эффективной стратегией лечения.
Специфичное лечение симптомов
Артрит
Воспаленные суставы лучше всего лечить аспирином или другими противовоспалительными препаратами короткого и длительного действия (например, индометацин, напроксен). В одном из исследований у пациента пропали симптомы после 3-месячного курса аспирина, дозировка постепенно снижалась, и в конечном итоге препарат отменялся. Сообщается, что сочетание НПВП эффективно в тяжелых случаях. Никакие опубликованные данные не свидетельствуют, что любой НПВП более эффективен или менее токсичен, чем другой.
В соответствии с результатами посева может потребоваться короткий курс антибиотиков; однако лечение не может повлиять на течение болезни. Долгосрочное применение антибиотиков для лечения симптомов суставов не дает никаких установленных преимуществ.
Конъюнктивит и увеит (воспаление сосудистой оболочки глаза)
Преходящий и мягкий конъюнктивит обычно не лечится. Мидриатики (например, атропин) с местными кортикостероидами могут вводиться пациентам с острым увеитом. Пациентам, с повторяющимся конъюктивитом может потребоваться системная терапия кортикостероидами и иммуномодуляторами для сохранения зрения и предотвращения глазных болезней.
Уретрит и гастроэнтерит
Антибиотики используются для лечения уретрита и гастроэнтерита, в соответствии с результатами посева и антибактериальной чувствительности. В целом, уретрит можно лечить 7 — 10-дневным курсом эритромицина или тетрациклина. Антибиотикотерапия энтерита остаётся предметом дискуссий. Никакие данные не указывают на то, что антибактериальная терапия выгодна для реактивного артрита, индуцированного инфекцией кишечного тракта.
Долгосрочная антибактериальная терапия может быть оправдана в случаях постстрептококкового реактивного артрита; однако в настоящее время это спорная тема.
Заключение
Большинство случаев реактивного артрита длится недолго. Симптомы постепенно отступают спустя несколько недель или месяцев. Лечение направлено на избавление ребёнка от боли и облегчение его передвижения.
Отдых и сон являются важным аспектом лечения. Через несколько дней мягкие физиотерапевтические упражнения помогут улучшить движение.
26 августа 2015 г.
Решающего значения питание при реактивном артрите не имеет питание при реактивном артрите не имеет. Однако отмечены случаи, что воспалительные процессы в суставах и боли усиливаются, если больной вкфлючает в рацион большое количество таких продуктов как колбасы, жирное мясо, копчёности, маринованные продукты, употребляет алкоголь. Таким образом, диета при реактивном артрите должна ограничивать содержание этих продуктов в рационе. От алкогольных напитков следует отказаться вовсе.
Полезны при реактивном артрите тыква, кабачок, зелень, чеснок, лук, лимон, брокколи, морковь.
Усилить эффективность лечения реактивного артрита, назначенного врачом, поможет следование некоторым рекомендациям по рациону питания:
— в рационе питания человека, страдающего артритом, должно быть больше белков, содержание жиров в рационе — обычное, количество потребляемых углеводов требует ограничения;
— должны чаще обычного включаться в рацион источники витаминов С, Р и группы В;
— смягчить неприятные проявления артрита помогут регулярно употребляемые в пищу источники калия и кальция;
— хороший лечебный эффект — особенно при ревматоидном артрите — может быть достигнут частым употреблением в пищу рыбы. В рыбьем жире содержатся витамины D и А. Первый необходим для нормального роста костной ткани, второй, являющийся одним из антиоксидантов, отличается способностью оказывать противовоспалительное действие, что, понятно, немаловажно при воспалении суставов. Содержащиеся в рыбьем жире, — в частности в жире скумбрии, сардин, лососевых, — полиненасыщенные жирные кислоты (омега-З на основе линоленовои кислоты) также облегчают течение артритов. Эти же жирные кислоты содержатся в рапсовом, соевом маслах, в масле грецких орехов;
— в то же время от источников других полиненасыщенных жирных кислот (омега-6 на основе линолевой кислоты) следует отказываться, поскольку они могут усиливать воспалительный процесс в суставах. Эти источники следующие — оливковое масло, подсолнечное масло и различные содержащие их маргарины, заправки для салатов;
— при артритах требуют исключения из рациона баклажаны, помидоры, овощной перец, картофель. Некоторые зарубежные авторы рекомендуют в значительной мере ограничивать при артритах блюда из риса, бобовых (особенно гороха и фасоли), пшеницы, мяса;
— при подагрическом артрите следует отказываться от всех блюд, содержащих пуриновые основания: от бульонов, отваров (мясных, рыбных, овощных), ухи и т.д., пуриновыми основаниями богаты щавель, цветная капуста, грибы;
— в рационе должно быть существенно ограничено содержание поваренной соли;
— рекомендуется при артритах чаще есть бананы, лимоны;
— прекрасные противовоспалительные свойства демонстрирует свежий чеснок;
— эффективно снимает боль в суставах зеленый горошек. Его можно употреблять как сырым, так и в вареном, консервированном виде;
— при артритах рекомендуется пить больше овощных соков — морковного, капустного, сельдерейного.
Полезные продукты при артрите
— фрукты, овощи, особенно оранжевого или желтого цвета, с высоким уровнем содержания витамина С и антиоксидантов (болгарский перец, цитрусовые, сок сырого картофеля, морковь, свекла, огурцы, лук, яблоки);
— салаты из свежих овощей и фруктов;
— ягоды (брусника, клюква);
— свежевыжатые соки (например, яблочный сок или смесь морковного сока, сока сельдерея, томатов и капусты);
— молочнокислые продукты с высоким содержанием полезных бактерий и кальция;
— рыбий жир, масло печени трески (содержат омега-3-жирные кислоты, которые уменьшают чувствительность суставов);
— отдельные сорта рыбы с ненасыщенными жирными кислотами в ограниченных количествах (форель, макрель, лосось);
— гречневая каша и чечевица (содержат растительный белок);
— диетическое мясо (курица, кролик, индейка, отварные куриные яйца).
В статье использованы материалы из открытых источников: health.wild-mistress.ru, selderey.net, edaplus.info


