КАФЕДРА ПЕДИАТРИИ
Лечебное питание
в педиатрической практике
(от 3 до 14 лет)
Учебное пособие
для студентов
Введение
Диетотерапия является одним из основных патогенетических методов лечения всех заболеваний, т.к. при любом патогенетическом процессе в той или иной степени имеют место нарушения функционального состояния различных органов и систем. Принципы построения лечебных диет обуславливаются особенностями их воздействия на больной организм.
В педиатрической практике лечебное питание должно, в первую очередь, обеспечивать потребности ребенка в основных пищевых веществах и энергии, а терапевтическое действие диеты определяется качественными изменениями рациона за счет специального подбора продуктов и характера их кулинарной обработки.
При составлении лечебных рационов для больных детей необходимо учитывать следующие факторы: возраст и уровень физического развития ребенка, характер заболевания, его патогенез, особенности нарушений обменных процессов, форму и стадию болезни, наличие осложнений и сопутствующей патологии. В детских стационарах используются две системы организации лечебного питания — групповая и индивидуальная. При последней лечащий врач принимает во внимание не только вид патологии и состояние больного, но и его привычки, пожелания и разрабатывает для него специальное меню. Однако, система индивидуального питания, несмотря на явные ее преимущества, в условиях больницы трудно осуществима для всех детей. Такие индивидуальные столы разрабатываются только для наиболее тяжелых больных, так как это связано с дополнительной нагрузкой на пищеблок.
Групповой принцип организации питания более легко осуществим, и хотя при этом не учитываются индивидуальные пожелания каждого ребенка, при меньших затратах времени лечащий врач имеет возможность организовать лечебное питание в соответствии с каждой нозологической формой заболевания. В детских стационарах то или иное лечебное питание обозначается номером диеты, который соответствует принятой нумерации диет в диетологии взрослых.
Это позволяет осуществлять принцип этапности диетологического лечения и его преемственности в разных возрастных периодах.
В таблице №1 приведен перечень лечебных диет, рекомендуемых при различных заболеваниях детей, находящихся в стационарах.
Таблица №1
Лечебные диеты, рекомендуемые при различных заболеваниях у детей
|
Номер лечебной диеты |
Показания к назначению диеты, вид патологии |
|
1 а |
Язвенная болезнь желудка и 12-перстной кишки в период обострения, острый гастрит, обострение хронического гастрита и дуоденита; химические ожоги пищевода |
|
1 б |
Язвенная болезнь желудка и 12-перстной кишки, хронический гастрит и гастродуоденит (стихание воспалительного процесса); гастроэзофагальный рефлюкс; состояние после полостных операций, тонзиллэктомии |
|
Язвенная болезнь желудка и 12-перстной кишки, хронический гастрит, гастродуоденит с нормальной и повышенной секрецией в период реконвалесценции и ремиссии |
|
|
Хронический гастрит с секреторной недостаточностью в период реконвалесценции и ремиссии |
|
|
Функциональные запоры, хронические колиты с преобладанием запоров (период ремиссии) |
|
|
Острый энтерит, колит, хронический энтерит, колит в период обострения |
|
|
4 б |
Острые и хронические энтерит, колит в период стихания воспалительного процесса |
|
4 в |
Острые и хронические энтерит, колит в период реконвалесценции и ремиссии |
|
Хронические гепатиты, хронический холецистит, хронический панкреатит в период ремиссии; цирроз печени, желчекаменная болезнь; дисфункция желчных путей, пиелонефрит (острый и хронический) |
|
|
5 а |
Острые гепатиты, обострение хронического гепатита, заболевания желчных путей в период обострения |
|
5 п |
Острый панкреатит, хронический панкреатит (период обострения) |
|
Острый и хронический гломерулонефрит в период обострения, хроническая почечная недостаточность (начальная стадия), гиперуратурия |
|
|
Ожирение |
|
|
Сахарный диабет |
|
|
Заболевания сердечно-сосудистой системы с недостаточностью кровообращения; гипертоническая болезнь II-III стадии; ревматизм; неспецифический полиартрит |
|
|
Туберкулез легких и костей, истощение после инфекционных болезней, операций; анемия |
|
|
Острые инфекционные заболевания |
|
|
Заболевания, не требующие специальных лечебных диет; период выздоровления при некоторых заболеваниях (воспаление легких, ангина и др.) |
|
|
Гипоаллергенная диета |
Бронхиальная астма, астматический бронхит, аллергодерматозы, обусловленные пищевой сенсибилизацией |
Каждая лечебная диета имеет свою характеристику, включающую показания к назначению, целевое назначение, общую характеристику, определяемую ее энергетической ценностью, химическим составом, набором продуктов, способы кулинарной обработки, режим питания.
Лечебное питание является одним из основных факторов в общем комплексе терапевтических мероприятий при любом заболевании ребенка. Патогенетически обоснованное лечебное питание нередко оказывает определяющее влияние на течение и исход болезни.
Правильно организованное лечебное питание способствует благоприятному течению болезни, повышению защитных сил организма, активизирует течение анаболических процессов, что в конечном счете ведет к восстановлению здоровья.
При назначении лечебного питания должны учитываться многие факторы: возраст ребенка, характер заболевания, особенности патогенеза и нарушений метаболизма, стадия к фаза болезни, применяемое лечение. Не меньшее значение следует придавать составу набора продуктов (учитывая особенности патологии), количественной пропорции отдельных пищевых веществ в рационе, способу кулинарной обработки продуктов, режиму питания и т. д.
В настоящее время научно обоснована необходимость полноценного питания больных детей, по возможности с раннего периода заболевания.
Хорошо известно, что длительные пищевые ограничения переносятся детьми тяжелее, чем взрослыми. У детей быстро возникают явления дистрофии. Это обстоятельство объясняется относительно высокой потребностью организма ребенка в пищевых веществах (в расчете на 1 кг массы тела), что связано с интенсивным ростом и напряжением обменных процессов.
В связи с этим в настоящее время считается нецелесообразным проводить длительное резкое количественное и качественное ограничение пищи даже при таких заболеваниях, как острые кишечные инфекции.
Установлено, что больные, получающие полноценное и достаточное питание с первых дней болезни, быстрее выздоравливают, заболевание у них реже принимает затяжное течение, количество осложнений снижается.
Ограничение пищи допускается лишь на короткий срок в начале болезни или при ее обострении в период выраженной интоксикации, сопровождающейся тошнотой, рвотой, высокой температурой, отвращением к пище. При этом необходимо вводить больному достаточное количество жидкости. После короткого ограничительного периода в еде следует постепенно (в течение 1—4 дней) переходить на полноценное питание.
При большинстве заболеваний потребность больного ребенка в пищевых веществах и калориях близка к таковой у здоровых детей и зависит от возраста. Однако при некоторых заболеваниях в связи с выраженными катаболическими и метаболическими нарушениями потребность в основных пищевых веществах меняется .
Особого внимания в рационе заслуживает белковый компонент. Установлено, что при таких заболеваниях, как гипотрофия, хроническая пневмония, бронхоэктатическая, ожоговая болезнь, с целью возмещения потерь белка, повышения защитных сил организма, усиления репаративных процессов, нормализации обменных процессов целесообразно увеличение в лечебных диетах квоты белка.
Не меньшее значение в настоящее время придается жировому компоненту рациона. Показано, что при экземах, пневмониях, поражениях верхних дыхательных путей в лечебных рационах целесообразно увеличить квоту жиров растительного происхождения, богатых полиненасыщенными жирными кислотами, благоприятно действующими на активацию регенеративных процессов.
Большая роль отводится углеводному компоненту. Так, при аллергических заболеваниях, некоторых формах экземы с целью уменьшения аллергических реакций были получены хорошие результаты при применении диеты с уменьшенным или измененным составом углеводов.
Согласно мнению А. А. Покровского (1966—1972), задача лечебного питания сводится к восстановлению нарушенного соответствия между ферментными констилляциями больного организма и химическими структурами пищи. Таким образом, терапевтическое воздействие лечебного питания направлено на изменения в структуре тканей, обмене веществ и деятельности многочисленных ферментных систем в больном организме.
Очень важно при назначении лечебного питания учитывать стадию заболевания. В зависимости от стадии процесса — острая фаза, активизация хронического процесса, стадия репарации и т. д. — должны меняться диетические приемы.
При назначении лечебного питания ребенку необходимо учитывать и характер получаемой медикаментозной терапии. При длительном применении гормональных препаратов, в связи с усилением катаболических процессов, повышением энерготрат, в лечебные рационы вводят повышенные количества белка, а также продукты, богатые калием. При продолжительном применении антибиотиков и сульфаниламидных препаратов может возникнуть недостаточность фолиевой кислоты. Поэтому в питание этих больных следует вводить продукты, богатые фолиевой кислотой (к ним относятся печень, цветная капуста, лиственная зелень).
Большое внимание должно уделяться режиму питания больного ребенка. При большинстве заболеваний целесообразно увеличить число приемов пищи до 5—6 раз в день. Это позволяет сокращать интервалы между приемами пищи и уменьшать ее количество на каждый прием. Такое относительно равномерное распределение пищи в течение дня обеспечивает лучшее усвоение пищевых веществ, что позволяет восстановить нарушенные функции организма.
В настоящее время не вызывает сомнений то положение, что рациональное лечение больного ребенка возможно лишь при соблюдении основных патогенетически обоснованных диетологических принципов, так как именно питание в комплексе с другими терапевтическими мероприятиями обеспечивает нормализацию сложной цепи обменных процессов растущего организма.
Питание при аллергодерматозах Питание при рахите Питание при гипотрофии Питание при анемиях Питание при острых респираторных заболеваниях Питание при острых кишечных заболеваниях
В возрасте от 2—4 недель до 3—4 месяцев малыши страдают от болей в животе, причиной которых являются газы.
Обычно газы возникают во второй половине дня в одно и то же время, сразу же после еды или полчаса спустя.
Ребенок надрывно плачет и сучит ножками, животик у него вздут.
Время от времени у ребенка отходят газы. Явление интенсивного газообразования (метеоризма) бывает у маленьких детей, находящихся как на искусственном и смешанном, так и на грудном вскармливании. Для предупреждения метеоризма попытайтесь, во-первых, снизить жирность грудного молока за счет уменьшения количества жирных продуктов в рационе матери, включения в питание кефира, соков. У
Детишек после трех месяцев хорошо зарекомендовало себя пюре из печеных яблок без кожуры, обладающее способностью абсорбировать газы и способствовать перистальтике кишечника. До кормления всегда кладите ребенка на животик. Не давайте ему сосать слишком жадно и помногу. После кормления подержите ребенка вертикально, чтобы воздух мог выйти из желудка.
При возникновении болей положите ребенку на животик теплый масляный компресс или помассируйте животик 5— 10 минут легкими поглаживающими круговыми движениями по часовой стрелке. Можно дать ребенку 1 чайную ложку укропной воды или тминного чая.
Часто у новорожденных бывает рвота, не всегда свидетельствующая о болезни, потому что факторами, способствующими рвоте у детей этого возраста, являются горизонтальное расположение желудка, его малый объем и слабость желудочных мышц.
Причинами рвоты может быть также переедание ребенка или тугое его пеленание сразу же после еды. Однако острый приступ рвоты, сопровождающийся поносом, чаще всего свидетельствует или о расстройстве пищеварения, или о начале острого заболевания (острое кишечное заболевание, ОРВИ, воспаление легких и др.).
Практически у каждого ребенка, особенно маленького, ежегодно возникают расстройства деятельности кишечника — от легкого и кратковременного до тяжелого, сопровождающегося частым жидким стулом, иногда с примесью крови, высокой температурой и даже угрозой для жизни. Родители относятся к этим расстройствам по-разному: одни смотрят на это беспечно — может, «съел чего», другие спешат вызвать неотложку и требуют срочной госпитализации даже при нетяжелом расстройстве. Вряд ли можно сказать однозначно, кто из них прав — все зависит от причины и тяжести заболевания.
Острые расстройства деятельности кишечника могут возникать в результате различных погрешностей в питании (чаще всего перекорма, а у детей грудного возраста — неправильного смешанного или искусственного вскармливания, введения продуктов, не соответствующих возрастным возможностям ребенка) или вызываться микробами.
При этом при любом остром кишечном заболевании, независимо от причин, его вызвавших, отмечаются глубокие нарушения обменных процессов. В первую очередь из-за больших потерь жидкости страдает водно-солевой обмен, возникает обезвоживание организма. Особенно это проявляется при инфекционной природе кишечных расстройств.
Дети с инфекционными кишечными заболеваниями обычно лечатся в стационаре. Но родителям полезно знать (для правильных действий до прихода врача), что в основе лечения таких расстройств лежит восполнение потерь воды и солей, что ликвидирует опасность осложнений.
Ну а понос пройдет через несколько дней сам по себе, не нанеся ребенку никакого вреда. Ведь ускорение перистальтики кишечника и возникающий вследствие этого понос — это защитный механизм, при котором организм как бы пытается избавиться от возбудителя и выделяемых им токсинов. Останови перистальтику (читай — понос) — и состояние больного ухудшится.
Все, что надо сделать родителям до прихода врача при появлении у ребенка поноса с неприятным запахом,— это «выпаивать» ребенка специальными растворами солей, причем очень простыми. Растворы солей прекрасно всасываются в верхнем отделе кишечника даже при очень обильном поносе, но только при добавлении в них глюкозы или сахара, которые дают необходимую энергию для всасывания воды и солей. Такой раствор нетрудно приготовить дома.
На 1 л воды берут 30—40 г сахара (2 столовые ложки), 3,5 г соли (половину чайной ложки), 2,5 г питьевой соды. В таком растворе не будет калия, поэтому часть воды лучше заменить морсом, компотом, овощным супом, немного уменьшив количество сахара.
Ребенку в возрасте двух лет в начале болезни достаточно дать 50—100 мл этого раствора после каждого стула, детям постарше — 100— 200 мл. Если возникла рвота, надо подождать 10—15 минут и продолжать поить ребенка тем же раствором по одной чайной ложке каждые 2—3 минуты. Если вам удалось таким образом восполнить объем теряемых со стулом жидкости и солей, обезвоживание не разовьется, и вы сможете спокойно дождаться врача, который даст более детальную оценку состоянию больного ребенка.
Довольно часто дети болеют неинфекционными хроническими заболеваниями желудочно-кишечного тракта. Без диетического лечения при этих заболеваниях ни одно медикаментозное средство не даст желаемого эффекта. Поэтому родителям следует знать и учитывать при организации питания ребенка с этими заболеваниями влияние пищевых веществ, продуктов и способов кулинарной обработки на секреторную (выделение желудочного сока, соляной кислоты, пепсина) и двигательную (моторно-эвакуаторную) функцию органов пищеварения.
Содержание
Как же действуют пищевые вещества на процесс пищеварения в желудке?
Жиры задерживают пищу в желудке, тормозят желудочную секрецию и вызывают чувство сытости. Белки стимулируют выработку соляной кислоты и пепсина, но в то же время обладают буферным действием, связывая соляную кислоту. Углеводы, особенно простые сахара, усиливают моторику и секрецию желудка.
Сильно возбуждают секрецию желудка следующие продукты и блюда:
1) крепкие алкогольные напитки;
2) напитки с углекислотой;
3) соль;
4) петрушка, хрен;
5) желток, вареный белок яйца;
6) все жареные блюда из любых продуктов;
7) соления, копчения;
8) закусочные консервы;
9) продукты, содержащие экстрактивные вещества, — крепкие бульоны, овощные отвары, лук, чеснок.
Слабо стимулируют желудочную секрецию:
1) вода;
2) щелочные минеральные воды;
3) какао;
4) жирное молоко, сливки, творог;
5) сырой яичный белок;
6) сахар, крахмал, свежий белый хлеб;
7) вываренные мясо, рыба;
8) все жиры;
9) пюре из овощей;
10) блюда из круп;
11) слизистые супы.
Наиболее быстро переваривается и покидает желудок жидкая, желе-и пюреобразная пища. Эти виды пищи оказывают минимальное механическое воздействие на желудок по сравнению с плотной или твердой пищей, которая медленно переваривается и эвакуируется из желудка.
Жареные или запеченные блюда с корочкой перевариваются дольше и оказывают более сильное раздражающее действие, чем отваренные в воде или на пару. Механически раздражающее действие на желудок оказывают также продукты, содержащие большое количество пищевых волокон, богатых «грубой» клетчаткой (бобовые, грибы, хлеб из муки грубого помола, крупа из цельного зерна, орехи, некоторые овощи, фрукты и ягоды), а также богатые соединительной тканью — мясо с фасциями и сухожилиями, кожа рыбы и птицы.
Имеет значение и температура употребляемых блюд: наименьшее воздействие на слизистую оболочку желудка оказывают блюда, имеющие температуру, близкую к температуре человеческого тела (37°С). Блюда, температура которых выше 60°С, могут оказывать раздражающее действие на слизистую оболочку желудка и задерживать эвакуацию пищи из него. Теплые блюда и напитки покидают желудок быстрее холодных с температурой ниже 15°С.
Секреторную функцию поджелудочной железы стимулирует все то же, что стимулирует и соковыделение в желудке. При этом мощными активаторами секреции поджелудочной железы являются желудочный сок, жир и алкоголь. Желчь печени также выделяется преимущественно на жирную пищу.
При диетотерапии детей с заболеваниями кишечника необходимо учитывать, что усиливают двигательную функцию кишечника следующие продукты и блюда:
1) богатые сахарами — сахар, варенье, сиропы, мед;
2) богатые хлоридом натрия — соленая рыба, соленые овощи, копчености, закусочные консервы и др.;
3) богатые органическими кислотами — кислые плоды и их соки, маринованные и квашеные овощи, кисломолочные напитки с повышенной кислотностью, квас, морс;
4) богатые пищевыми волокнами (особенно грубой клетчаткой) — отруби, грибы, бобовые, сухофрукты, орехи, перловая, ячневая и пшенная крупы, многие сырые овощи и плоды;
5) мясо, содержащее много соединительной ткани;
6) напитки, содержащие углекислый газ;
7) жиры, употребляемые одномоментно в больших количествах отдельно от блюд или натощак (например, употребление сметаны или сливок в количествах 100 г и более);
8) все холодные блюда (ниже 15—17°С), особенно съедаемые натощак или в качестве первых блюд обеда, — мороженое, напитки, свекольник, окрошка, холодные заливные блюда и др.
Замедляют перистальтику кишечника следующие продукты и блюда:
1) содержащие вяжущие дубильные вещества — отвары и кисели из черники, черемухи, айвы, груш, кизила, крепкий чай, особенно зеленый;
2) слизистые супы, протертые каши, кисели;
3) напитки и блюда в теплом виде.
Нейтральными в плане влияния на перистальтику кишечника являются блюда из отваренного рубленого нежирного, освобожденного от сухожилий мяса — котлеты, суфле, кнели, пюре и др; отварная нежирная рыба без кожи; жидкие, полувязкие и вязкие каши, особенно манная и рисовая; хлеб из пшеничной муки высших сортов подсушенный, вчерашней выпечки; свежеприготовленный пресный творог.
Цельное молоко, как выпиваемое отдельно от других блюд, так и в блюдах (особенно в больших количествах), при заболеваниях кишечника переносится плохо, вызывая метеоризм и поносы.
Брожение в толстом кишечнике усиливают продукты, содержащие много пищевых волокон (фрукты, овощи), в особенности сырые, а процессы гниения — соединительная ткань мяса и мясопродуктов.
А теперь поговорим о питании при наиболее распространенных заболеваниях органов пищеварения у детей.
В.Г. Лифляндский, В.В. Закревский
Во время любого заболевания дети нуждаются в особом уходе. Это не только внимание и ласка родителей, выполнение любых пожеланий, но и соблюдение специального рациона питания. Нередко родители совершают ошибку, начиная кормить малышей в неограниченном количестве апельсинами, шоколадом, газированными напитками, выполняют любые прихоти чада, тем самым усугубляя ситуацию и доводя болезнь до хронической формы.

Диета для детей во время болезни способствует быстрому выздоровлению.
Заблуждения родителей
Существует много ошибочных представлений о том, как и чем кормить малыша во время болезни.
- Ошибка 1. Если ребёнок во время болезни отказывается от еды, то его надо заставить есть силой. На самом деле отказ от еды вызван высокой интоксикацией организма болезнетворными микробами. Насильственное кормление может вызвать рвоту и тошноту.
- Ошибка 2. Для аппетита родители предлагают больному чипсы, снеки, шоколад, пирожные. Высокая калорийность, отсутствие полезных веществ и микроэлементов могут привести только к ухудшению состояния заболевшего малыша.
- Ошибка 3. Диета для больного ребенка должна состоять только из фруктов. Всем известно, что фрукты являются источником витаминов, клетчатки, пектина. Но при кишечных инфекциях высокое содержание органических кислот, находящихся в ягодах и фруктах, может только усугубить течение болезни. Фрукты можно использовать для приготовления морсов и компотов.
Энтеровирусная инфекция
Диета при энтеровирусной инфекции у детей является одним из способов лечения, так как кишечник заболевшего малыша – это место возникновения болезни. Течение энтеровирусной инфекции протекает в острой форме с приступами лихорадки, резкой болью в животе и мышцах. У детей наблюдается тошнота, рвота, понос.
Диета назначается только лечащим педиатром, поэтому должна выполняться в соответствии с рекомендациями специалиста. Соблюдение строгой диеты поможет избежать тяжелых последствий инфекции.
При составлении нового рациона для больного, необходимо придерживаться следующих моментов.
- Из-за обильного потоотделения, поноса, тошноты, малыш теряет очень много жидкости, поэтому необходимо обильное питье. Не стоит сразу давать большую порцию воды, которая может стать причиной рвоты. Детям лучше давать воду, морс или компот чайной ложечкой: часто, но понемногу.
- Запрещены жареные блюда. Продукты можно варить или готовить на пару. Обязательно растирать, чтобы не было кусочков и комков. Нельзя кормить горячей или холодной пищей: еда должна быть теплой, а в каши нельзя добавлять сливочное масло.
- Рацион первых дней болезни – это овощные, вегетарианские супы, каши, приготовленные на воде, а также овощные пюре. Обильное питье в виде компотов, отваров, морсов, негазированной минеральной воды. Отвары трав применять только после консультации с врачом. Овощи, фрукты в свежем виде, а также соки, запрещены к употреблению.
- Для снижения уровня интоксикации очень полезны печеные яблоки, которые насыщают организм крохи железом.
- При заболевании нельзя применять лекарственные средства от поноса: эти препараты только ухудшат ситуацию, так как будут способствовать задержанию инфекции в кишечнике.
- При рвоте и тошноте можно приготовить рисовый отвар в слегка подсоленной воде. Принимать: по 1 ч.л. каждые 10 минут. Это блюдо поможет избежать возникновения рвоты.
- Запрещены любые кондитерские изделия, сдобные булки, хлеб. В меню крохи разрешается добавить сухое печенье «Мария», сухари из белого хлеба.
- Перед каждым приемом пищи малышу показан сорбент. Тип сорбента, его дозировку и способ применения определяет врач.
Диета для подобного вида инфекции соблюдается и после выздоровления. Блюда также готовятся на пару или отвариваются. Разрешается добавлять в меню отварное мясо, мясные бульоны, творожные запеканки и омлеты. Любое изменение в диете возможно только после консультации с педиатром.
Детская рвота
Причинами отравления детей могут быть токсические вещества, некоторые виды продуктов, неправильное применение лекарственных препаратов, индивидуальная непереносимость некоторых пищевых компонентов. В таких случаях рвота выступает как средство защиты организма от вредных веществ, поступивших в желудок. Причиной рвоты может быть также перенесенный стресс.
При рвоте, у малыша нередко повышается температура, возникает диарея. Ребенок начинает терять много жидкости. Первые сутки больного не кормят, обеспечивают только обильным питьем. Чередовать черные, травяные чаи, например, отвар шиповника. Предлагать негазированную минеральную или слегка подсоленную кипяченую воду. Пить ребенок должен часто, но небольшими порциями.
Диета при рвоте составляется в зависимости от причины ее возникновения. При отравлении, порции должны быть маленького размера, пища кашеобразной, хорошо протертой, чтобы она легко усваивалась организмом. Если грудному ребенку в меню был добавлен прикорм, то во время рвоты малыш должен перейти только на вскармливание грудным молоком. Деткам-искусственникам рацион составляется из гречневых, рисовых молочных смесей, разведенных кипяченой водой.
Диета после окончания рвоты у ребенка должна быть щадящей. Для этого из меню необходимо убрать тяжелые для усвоения продукты, к которым относятся:
- жареное мясо, рыба;
- свежие фрукты, сырые овощи, натуральные соки;
- подсолнечное, а также сливочное масло;
- колбасы, копчености;
- сдобные булки, сладости, мучная продукция;
- любая газированная вода, в том числе и минералка;
- перловая, ячневая крупы, а также пшено не рекомендуется использовать при приготовлении каш.
Очень полезны для восстановления работы кишечника следующие продукты:
- печеные яблоки;
- бананы;
- компоты из сухофруктов и шиповника;
- морковь, брокколи в отварном виде (эти продукты необходимо растереть до полужидкого состояния).
Горячая или холодная пища может добавочно травмировать ослабленный желудок, поэтому желательно кормить кроху теплой едой.
Крапивница
Причиной крапивницы является аллергическая реакция на отдельные виды пищевых продуктов, а также раздражение, вызванное некоторыми факторами окружающей среды. Диета при крапивнице у детей заключается в пересмотре рациона питания и составлении нового меню, где должны присутствовать только гипоаллергенные виды продуктов.
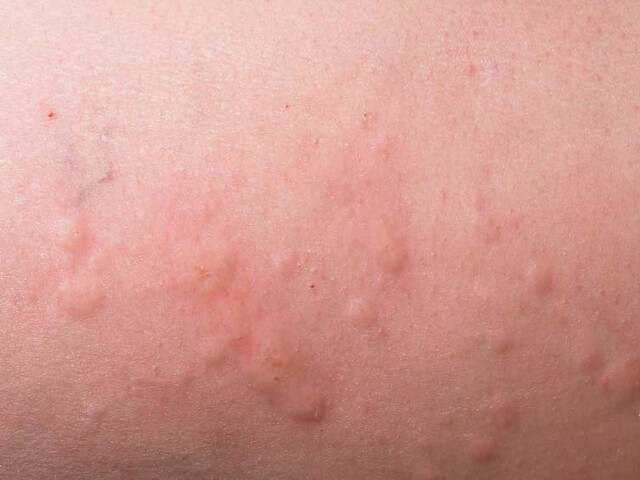
Маленьким деткам в возрасте до полутора лет специалисты часто рекомендуют проводить так называемое «омоложение питания», когда питание ребенка возвращается на предыдущую ступень, до окончательного выздоровления. Из меню выводятся все новые виды прикорма и продукты, недавно введенные в рацион.
При составлении диеты из рациона необходимо вывести:
- апельсины, мандарины, лимоны;
- шоколад в любом виде, в том числе какао-напитки;
- орехи, грибы;
- копчености.
Можно употреблять:
- нежирный творог, сметану, натуральные йогурты, кефир: эти продукты должны быть без красителей и добавок.
- каши из гречки, кукурузы, риса, приготовленные на воде;
- нежирные сорта мяса в отварном виде: куриная грудка, индейка, говядина;
- приготовленные на пару или запеченные овощи и яблоки;
- вегетарианские овощные супы;
- бананы, зеленые яблоки, а также груши.

Диета должна сочетаться с лечением лекарственными препаратами, назначенными врачом. Отказ от лечения, ожидание, что «само пройдет», может привести к хронической форме заболевания.
Атопический дерматит
Нарушение гипоаллергенной диеты при атопическом дерматите у маленьких детей, чаще всего является причиной обострения заболевания. При данном виде дерматита запрещены все продукты с пищевыми добавками и красителями. При установлении продуктов-аллергенов, их полностью исключают из рациона. Если малыш на грудном вскармливании, то мамочка должна скорректировать собственное меню.
Кормить заболевшего нужно маленькими порциями, но более часто, чем при обычном режиме дня.
В меню можно включить следующие виды продуктов:
- кисломолочная продукция, в том числе однодневный кефир;
- безглютеновые каши – это каши, приготовленные с рисом, кукурузой или гречкой;
- бульоны, приготовленные на говядине с картофелем и овощами;
- печеные яблоки;
- отварной картофель;
- черный хлеб;
- укроп, петрушка.
Педиатры советуют отказаться от сдобных хлебобулочных изделий, так как при их приготовлении используют маргарин, который противопоказан при атопическом дерматите.
Пиелонефрит
Одной из основных задач диеты при лечении пиелонефрита у детей, является снижение интоксикации организма. Для этого применяют большое количество жидкости, в том числе компоты, морсы, натуральные соки, травяные отвары, некрепкий черный чай и чаи из шиповника, черной смородины и рябины.
В меню должны присутствовать фрукты, овощи с сильным мочегонным эффектом: арбузы, дыни, а также кабачки. Основой рациона являются молочные продукты, рекомендуется употребление сахара, кондитерских изделий, крупяных блюд. Очень полезны изюм, курага.
Запрещены: шоколад, какао, кофе, копчености, специи, шпинат, цветная капуста, все жареные блюда. Нельзя есть грибные, рыбные и мясные бульоны.
Эпилепсия
Кетогенная диета при эпилепсии у детей как отдельный метод лечения стала применяться относительно недавно, и приводит к хорошим результатам. Диета должна проходить под строгим контролем специалиста. При ее составлении предпочтение отдается продуктам с высоким содержанием жиров и одновременно с минимальным количеством углеводов. Такой тип питания позволяет контролировать эпилептические припадки.
Для лечения детей специалист составляет специальный, основанный на молочной основе, жирный коктейль. Врач также подбирает блюда, необходимые для включения в меню. Самостоятельное составление диеты может привести к обострению болезни.

Безглютеновая диета
При составлении безглютеновой диеты для маленьких детей, необходимо из рациона убрать все продукты, содержащие клейковину: пшеницу, рожь, ячмень, овес. Такое ограничение питания особенно показано для аутистов, у которых желудок не расщепляет белки злаковых культур.
Запрещены сладости, шоколад, все виды сдобных хлебобулочных продуктов. Родители должны предупредить воспитателей в детском саду о том, что ребенок находится на диете.
Диета 5 в меню
Одна из самых популярных в настоящее время у специалистов – диета 5 для маленьких детей.
Запрещены следующие виды продуктов:
- выпечка;
- мясные бульоны, а также мясо, рыба;
- грибы, сало;
- консервированные, а также копченые продукты;
- мороженое, шоколад;
- яйца (их можно употреблять только в сыром виде);
- нельзя употреблять кислые фрукты, овощи и соки на их основе.
Можно:
- мёд, варенье;
- обезжиренная молочная продукция;
- нежирное мясо рыбы, птицы;
- молочные и овощные супы.
Соблюдение рекомендаций специалистов поможет справиться со многими видами заболеваний.


