Для кормления недоношенного ребенка существует только один продукт питания — и это грудное молоко. Любая попытка искусственного вскармливания таких детей обречена на неудачу.
Grulee (1912)
Татьяна Гавриленко
При назначении питания недоношенному новорожденному перед врачом стоят четыре непростых вопроса: когда, чем, как и в каком объеме кормить такого незрелого ребенка. На сегодняшний день у неонатологов нет однозначных ответов на эти вопросы. Это связано с тем, что начало кормления ребенка и способ во многом зависят от срока гестации и клинического состояния малыша. К сожалению, и по поводу того, чем кормить недоношенного новорожденного, у докторов нет единого мнения.
Каковы три основные проблемы у недоношенных детей?1. Нехватка накопленных резервов
Только в последней четверти беременности ребенок развивает способность накапливать энергию (жиры и гликоген), микроэлементы (железо и кальций) и витамины (например, витамин D); поэтому, если энергия накоплена в недостаточном количестве, это приводит к гипогликемии и гипокальциемии. Вследствие неадекватного питания плаценты такой дефицит накопления также присущ и маловесным детям. У маловесного или недоношенного ребенка нет в достаточном количестве жира, в особенности бурого жира, поддерживающего терморегуляцию организма.
2. Биологическая незрелость
- У недоношенных детей в связи с незрелостью возникает множество проблем, основные из которых:
- Сложности с терморегуляцией, что приводит к частому возникновению гипотермии.
- Дефицит синтеза сурфактанта в легких в сочетании с незрелостью дыхательного центра ведут к частым респираторным проблемам и апноэ.
- Слабая иммунная система предрасполагает к частому возникновению инфекции.
- Дефицит витамина К вызывает возникновение кровотечений.
- Сложности с конъюгацией билирубина в печени влекут за собой тяжелую или пролонгированную желтуху.
- Сложности с синтезом эритропоэтина приводят к развитию анемии.
- Сложности с перевариванием пищи, особенно жиров, влекут за собой проблемы со вскармливанием и задержку в росте.
3. Маленькие размеры ребенка подразумевают маленькие размеры его органов, поэтому желудок маловесного ребенка имеет очень маленький объем. Соответственно, для того чтобы он мог получать необходимое количество питательных веществ, кормить его нужно очень часто (табл. 1).
Таблица 1
| Объемы грудного молока для недоношенных детей без серьезных заболеваний | |||||||
| Масса тела, г | День 1 | День 2 | День 3 | День 4 | День 5 | День 6 | День 7 |
| 1250–1499 объем/кормление каждые 3 часа (мл/кормление) | 10 | 15 | 18 | 22 | 26 | 28 | 30 |
| 1500–1900 объем/кормление каждые 3 часа (мл/кормление) | 17 | 19 | 21 | 23 | 25 | 27 | 27+ |
| 2000–2499 объем/кормление каждые 3 часа (мл/кормление) | 20 | 22 | 25 | 27 | 30 | 32 | 35+ |
Кроме того, для недоношенных детей характерна незрелость сосательного рефлекса. Зрелый сосательный рефлекс и хорошая координация сосания, глотания и дыхания полностью развиваются к 34–35 неделям гестации. Способность принимать пищу из чашки или ложки развиваются к 30–32 неделям гестации. Маловесного ребенка до 30 недель гестации обычно кормят через зонд.
Общие сведения о маловесных и недоношенных детяхПериод новорожденности у маловесных или недоношенных детей можно условно разделить на 3 периода.
І период — переходный — от рождения до 7 дней жизни.
Характеризуется адаптацией недоношенного ребенка к новым условиям жизни. Проблемы, связанные с этим периодом, как правило, решаются в отделении интенсивной терапии и реанимации новорожденных. В это время недоношенный ребенок, как правило, не набирает в весе, а теряет его (табл. 2).
Таблица 2
| Масса тела при рождении, г | Обычная потеря в весе во время переходного периода |
| Менее 1500 | 15% |
| Более 1500 | 10% |
Задача минимум в отношении питания в этом периоде — обеспечить поступление в организм питательных веществ, чтобы не допустить их нехватки и предотвратить катаболизм.
При расчете количества необходимого суточного объема питания недоношенному ребенку необходимо учитывать пути потери калорий. Сколько же калорий тратят недоношенные и доношенные дети?
1. Энергия, необходимая для основного обмена веществ, исключая какую-либо деятельность (калории, которые необходимы для обеспечения работы сердца, печени, мозга и т. д.) — 50 ккал/кг/сутки.
2. Энергия, необходимая для мышечной деятельности. Нормальный доношенный ребенок во время бодрствования постоянно находится в движении (двигает руками, ногами). Для обеспечения такой деятельности необходимо примерно 5 ккал/кг/сутки.
3. Энергия, необходимая для прибавки в весе и экскреторной деятельности организма — не менее 20 ккал/кг/сутки.
Все эти потери вместе взятые составляют как минимум 75 ккал/кг/сутки. Они используются для поддержки минимальных функций организма, но их недостаточно для дальнейшей прибавки в весе ребенка и роста. Например, ребенок с массой тела 1500 г будет использовать 120 ккал в день только для поддержки минимальных функций, но этого не хватит для роста ребенка и дальнейшего набора массы тела.
II период — стабилизации — с 7-го дня жизни до выписки из отделения второго этапа выхаживания.
Задача на данном этапе — по крайней мере добиться такой же прибавки в весе, какая была у ребенка во внутриутробном периоде.
Ежедневная прибавка в весе в последней четверти беременности имеет очень большое значение. Согласно данным Lunbcheco, в норме плод в сроке 24–36 недель гестации в среднем набирает 15 г/кг в день.
III период — нормализации — длится до конца первого года жизни или дольше.
Задача этого периода — обеспечить поступление достаточного количества калорий и всех необходимых питательных веществ для такого интенсивного развития недоношенного или маловесного ребенка, чтобы в 1 год его физическое, неврологическое и физиологическое развитие было на уровне 1 года жизни (с откорректированным сроком гестации).
Продолжительность каждого периода рассчитывается в зависимости от веса ребенка при рождении, а также патологии, которую обнаруживают при рождении и в последующие дни.
Методы кормления недоношенных детей
- Парентеральное питание — через центральные или периферические вены (в настоящее время доказана целесообразность его сочетания с минимальным энтеральным питанием, поддерживающим функционирование ЖКТ и стимулирующим его дальнейшее созревание).
- Длительное зондовое питание с помощью инфузионных насосов (назогастральный зонд).
- Порционное зондовое питание (проводится с помощью шприца).
- Грудное вскармливание (истинное грудное вскармливание, кормление сцеженным грудным молоком).
- Смешанное или искусственное вскармливание с использованием специальных смесей для недоношенных детей.
Минимальное энтеральное питание (трофическое питание)Регуляция согласованной секреторной и моторной деятельности ЖКТ представляет собой сложнейший процесс и осуществляется благодаря нервной и эндокринной системам пищеварительного тракта. Бездействие этой системы регуляции быстро приводит к серьезным последствиям. С учетом этого еще в 1960 году была предложена концепция «трофического питания» (ТП), под которым понимают небольшие объемы пищи (от 1 до 20 мл/кг/сутки), вводимые находящемуся в тяжелом состоянии недоношенному младенцу, не имеющему противопоказаний для энтерального питания, в первые сутки жизни. Поскольку объем ТП невелик, то основная потребность в нутриентах и жидкости покрывается за счет парентерального питания (ПП).
ТП позволяет:
- добиться улучшения переносимости кормлений;
- стимулировать перистальтику кишечника;
- повысить объем потребления питательных веществ.
ТП в небольших объемах способствует снижению риска некротического энтероколита (НЭК) у детей с экстремально низкой массой тела благодаря улучшению трофики и перистальтики кишки.
Парентеральное питание недоношенных детейВ настоящее время ПП стало неотъемлемой частью нутритивной поддержки глубоко недоношенных детей. Только благодаря ему удается обеспечить доставку в организм питательных веществ в тех случаях, когда проведение энтерального питания невозможно (НЭК, атрофия пищевода, кишечная непроходимость и др.). Поскольку этот вид нутритивной поддержки довольно сложен и специфичен, он не рассматривается в данной статье.
Кормление через зондЕсли новорожденный слишком мал или слишком слаб для того, чтобы сосать грудь или пить из чашки, единственным выходом является кормление через желудочный зонд.
Желудочный зонд следует вводить нежно и проверять его размещение в желудке введением нескольких мл воздуха через него с одновременной аускультацией желудка при помощи фонендоскопа.
Зонд может оставаться в желудке на протяжении 1–2–3 дней, кормление должно происходить через каждые два часа и продолжаться 15–20 минут.
Кормление из чашечкиКормление из чашечки позволяет ребенку ощутить вкус пищи и приобрести ценный опыт получения пищи через рот. Этот метод кормления имеет ряд преимуществ перед кормлением из бутылки:
- кормление из чашки не мешает грудному вскармливанию;
- язычок новорожденного, пьющего из чашки, делает такие же движения, как и при сосании;
- новорожденный может сам контролировать, сколько он хочет выпить;
- чашку легко мыть.
| Вставка 1. Дети, которых кормят из бутылки, имеют тенденцию к нарушению дыхания, более низкую насыщенность крови кислородом и более низкую температуру тела. |
Практические аспекты кормления из чашки:
- Налейте необходимый объем грудного молока в небольшую чашечку.
- Положите к себе на колени ребенка и держите его в полувертикальном положении.
- Поднесите чашку ко рту ребенка и наклоните так, чтобы содержимое коснулось губ. В этот момент ребенок оживится, откроет глаза и рот, будет гримасничать, пытаться всосать молоко, лакать его языком. Немного молока может пролиться, подложите что-нибудь под подбородок ребенку, чтобы сохранить его одежду сухой.
- Не вливайте молоко в рот ребенку, просто подносите чашку так, чтобы молоко касалось губ.
Обязательно объясните матери, что когда ребенок будет сыт, он закроет глаза и рот и перестанет проявлять интерес к молоку. Если он съел меньше полагающегося объема, не нужно переживать, возможно, он съест больше в следующее кормление или проголодается немного раньше. Следует измерять количество пищи, съеденное ребенком в течение 24 часов, а не за каждое кормление.
Грудное вскармливание
| Вставка 2. Не рекомендуется использовать раствор глюкозы или физиологический раствор для первого кормления недоношенного новорожденного. |
Признаки готовности ребенка к грудному вскармливанию:
- ребенок в состоянии координировать дыхание, сосание и глотание;
- ребенок клинически стабилен (нет серьезных расстройств с дыханием);
- ребенок может сосать, эпизоды апноэ и брадикардии возникают редко.
Дети в сроке гестации 34–35 недель и более могут сосать грудь. Сразу же после рождения, в течение 1–2 часов, если состояние ребенка позволяет, он должен быть приложен к груди матери.
Сначала он может искать грудь, облизывать сосок и немного сосать. Во время сосания груди недоношенный ребенок может часто делать паузы, отдыхать. Например, он может сделать 5–6 сосательных движений и затем отдыхать 3–4 минуты. Очень важно не отрывать его от груди слишком рано. Пусть ребенок находится у груди матери подольше, это даст ему возможность продолжить сосание груди, когда он будет снова готов. Также для преждевременно рожденных детей характерны большие перерывы между кормлениями.
Недоношенный ребенок может сосать грудь при необходимости около часа. После этого его можно докормить сцеженным молоком из чашечки, чтобы убедиться в том, что он получил весь необходимый объем молока.
Прикладывание к груди должно осуществляться по требованию ребенка, но чаще по требованию мамы. Маловесные и недоношенные дети много спят и просыпаются, чтобы поесть, относительно редко. Поэтому будить ребенка на кормление необходимо не реже чем каждые 2 часа. Соску, пустышку малышу давать не нужно, чтобы он не отдал им предпочтение. Успокаиваться и спать малыш должен с грудью.
Очень важно, чтобы ребенок сосал грудь в правильном положении. От этого будет зависеть дальнейшая судьба кормления грудью. Самая благоприятная позиция при грудном вскармливании маловесного ребенка — вертикальная. Маловесные и, особенно, больные дети часто засыпают у груди.
В этой позиции нужно обратить внимание на то, что при кормлении не следует надавливать на заднюю часть головы ребенка. В противном случае ребенок откинет голову назад и будет плохо открывать рот.
Также удобны для кормления маловесного ребенка позиции «перекрестная колыбелька» и «из подмышки» (рис. 1, 2).
Необходимо наладить сцеживания и докорм малыша сцеженным молоком. Поскольку ребенок, вероятнее всего, будет сосать неэффективно, то он нуждается в докармливании сцеженным молоком.
Поэтому маму необходимо обучить сцеживанию. Докармливать ребенка нужно после того, как он пососал грудь.
Итак, новорожденные с низким весом нуждаются в 130–150 ккал/день, если они находятся в нейтральном тепловом окружении. Также известно, что у новорожденных с низкой массой тела (МТ) размер желудка тоже маленький.
Размер желудка новорожденного приблизительно составляет 20 мл/кг веса (табл. 3, 4).
Таблица 3
| МТ при рождении (г) | Размер желудка, мл |
| 900 | 18 |
| 1000 | 20 |
| 1250 | 25 |
| 1500 | 30 |
| 1750 | 35 |
| 2000 | 40 |
| 2500 | 50 |
Таблица 4. Количество грудного молока, необходимое здоровым новорожденным с низкой МТ при рождении (мл/кг/день)
| Вес (г) | День 1 | День 2 | День 3 | День 4 | День 5 | День 10 | День 14 |
| < 2500 | 60 мл | 90 мл | 120 мл | 150 мл | 150 мл | 180 мл | 200 мл |
Потребности недоношенных детей в питании полностью удовлетворяются грудным молоком, которое содержит необходимое количество протеинов, витаминов, липидов, минералов, а также обладает защитным антиинфекционным эффектом, что очень важно для таких детей, поскольку риск заражения различными инфекциями у них повышен.
Особенности состава грудного молока после преждевременных родовЕще в 80-е годы ХХ столетия в ряде исследований было показано, что грудное молоко женщин, родивших раньше срока, имеет более высокую энергетическую ценность и содержит больше белка (1,2–1,6 г в 100 мл), в его составе отмечается более высокая концентрация незаменимых аминокислот. Содержание жиров в нем также более высокое, а также выше уровень эссенциальных жирных кислот. При одинаковом общем уровне углеводов в таком молоке содержится меньше лактозы и больше олигосахаридов. Для состава грудного молока у женщин после преждевременных родов характерно и более высокое содержание ряда защитных факторов, в частности лизоцима. Женское молоко легко усваивается и хорошо переносится недоношенными детьми, что позволяет достичь полного объема энтерального питания в более ранние сроки по сравнению с искусственным вскармливанием.
К несомненным преимуществам грудного молока относятся факторы иммунной защиты, в нем присутствуют бифидогенные компоненты (олигосахариды), положительно влияющие на формирование кишечной микрофлоры, а также гормоны, способствующие созреванию кишечника.
Дети, рожденные с низким весом, как и недоношенные дети, нуждаются в большем количестве питательных веществ на кг массы тела в день, чем доношенные дети. Поэтому используют особый метод кормления: в сцеженное грудное молоко добавляют заднее молоко, отличающееся большей жирностью.
Кормящим женщинам следует придерживаться нижеперечисленных правил при каждом сцеживании молока из каждой груди. В одну бутылку матери необходимо собрать молоко первых двух минут сцеживания. Оставшееся в груди молоко ей нужно сцедить во вторую бутылку. Это и есть «позднее» молоко с высоким содержанием жира. Его следует давать ребенку сразу после прикладывания к груди в качестве докорма. Чем больше ребенок выпьет заднего молока, тем больше дополнительной энергии он получит.
Использование смесей для вскармливания недоношенных детей должно быть строго ограниченным, потому что в таком случае увеличивается риск развития НЭК, сепсиса, удлиняется госпитализация и увеличивается риск возникновения смерти ребенка. К тому же специальные смеси для недоношенных детей имеют высокую стоимость.
| Вставка 4. Грудное молоко снижает риск развития у недоношенного ребенка язвенно-некротического энтероколита. |
Только лишь в случаях, когда грудное вскармливание невозможно, недоношенного ребенка следует кормить специализированной смесью для недоношенных детей. Состав таких смесей максимально соответствует потребностям организма преждевременно родившегося ребенка. Важно отметить, что при использовании специализированных заменителей грудного молока для недоношенных детей не рекомендуется превышать калорийность рациона в 130 ккал/кг массы тела.
Приемлемые медицинские показания для дополнительного питания
- Дети, чьи матери серьезно больны (психическое расстройство, эпилепсия, шок).
- Дети с врожденными нарушениями метаболизма (галактоземия, валинолейцинурия).
- Дети, чьи матери принимают препараты, противопоказанные при кормлении грудью (цитостатики, радиоактивные препараты, противотиреоидные препараты).
- Дети, рожденные от ВИЧ-инфицированных матерей.
Таким образом, начало, объем и способ вскармливания преждевременно рожденных детей должны быть строго индивидуальными, определяться степенью физиологической зрелости ребенка, клиническим состоянием и соответственно меняться по мере его улучшения.
По матеріалам журналу «З турботою про Дитину»,
партнерского видання www.likar.info
До энтерального питания недоношенных или при длительной его невозможности полное парентеральное питание недоношенных обеспечивает достаточное для их роста поступление воды, источников энергии, аминокислот, электролитов и витаминов. Оно спасает жизнь при неподдающемся лечению поносе, обширных резекциях кишки, экстремально низкой массе тела. Инфузионные растворы вводят в постоянный катетер, установленный в центральной вене путем пункции или хирургического доступа, или через катетер в периферической вене. На короткое время устанавливать катетер можно и в пупочной вене.
Цель парентерального питания недоношенных — обеспечить оптимальные для роста ребенка калорийность за счет введения глюкозы, жировых эмульсий и поступление аминокислот. Для этого используют смеси синтетических аминокислот в концентрации 25-30 г/л и 10-15% раствор глюкозы с добавлением соответствующего количества электролитов, витаминов, микроэлементов. При введении в вены концентрация растворов глюкозы должна быть ниже 12,5%. В центральные венозные катетеры можно вводить растворы глюкозы с концентрацией до 25%, но их используют редко. Жировые эмульсии для внутривенного введения имеют концентрацию 20 %. Используемый обычно для питания недоношенных интралипид (2,2 ккал/мл) обеспечивает достаточную калорийность без значительного повышения осмотической нагрузки, устраняет необходимость внутривенного введения концентрированных растворов глюкозы и обеспечивает поступление незаменимых жирных кислот. Интралипид начинают вводить в дозе 0,5 г/кг/сут. Постепенно, если уровень триглицеридов остается нормальным, дозу повышают до 3 г/кг/сут. Доза 0,5 г/кг/сут достаточна для предупреждения дефицита жирных кислот. Электролиты, микроэлементы, витамины вводят в количестве, необходимом для восполнения потребности в них. Объем и состав инфузионного раствора для питания недоношенных ежедневно корректируют, руководствуясь клиническими и биохимическими данными. Инфузия проводится с небольшой постоянной скоростью. Компоненты инфузионного раствора должен смешивать квалифицированный фармацевт в асептических условиях.
При калорийности полного парентерального питания недоношенных, превышающей 100 ккал/кг, новорожденный в отсутствие тяжелых заболеваний (таких, как сепсис) или хирургических вмешательств должен прибавлять в массе тела около 15 г/кг/сут и иметь положительный азотистый баланс 150-200 мг/кг/сут. Для перехода от преобладания катаболизма на первой неделе, а затем указанной прибавки в массе обычно достаточно введения в периферический венозный катетер смеси аминокислот в дозе 2,5-3,5 г/кг/сут, 10% раствора глюкозы и интралипида в дозе 2-3 г/кг/сут.
Осложнения полного парентерального питания недоношенных связаны с катетеризацией вен и затруднениями метаболизма компонентов инфузионного раствора. При использовании центральных вен наибольшую опасность представляет септицемия. Риск ее можно снизить путем тщательного ухода за катетером и соблюдения асептики при приготовлении растворов. Наиболее распространенный возбудитель септицемии — стафилококк. Показана антибактериальная терапия. Если она неэффективна (повторное выделение возбудителя из крови на фоне лечения), катетер удаляют. Кроме того, возможны тромбоз вены, смещение катетера, случайное введение инфузионного раствора под кожу. При использовании периферических вен септицемия встречается значительно реже, но возможны поверхностная инфекция, флебит, некроз кожи. В числе метаболических осложнений питания недоношенных гипергликемия вследствие введения концентрированных растворов глюкозы. Она приводит к осмотическому диурезу, обезвоживанию, азотемии и сопровождается опасностью нефрокальциноза. Гипогликемия наступает при случайном внезапном прекращении инфузии. Введение жировых эмульсий может осложняться гиперлипидемией и, возможно, гипоксией, введение аминокислотных смесей — гипераммониемией. Метаболические поражения костей, поражения печени или холестатическая желтуха развиваются при длительном парентеральном питании. Частота и тяжесть осложнений требует при парентеральном питании недоношенных тщательного контроля физиологических и биохимических показателей.
Энтеральное питание недоношенных требует индивидуального подхода. Важно избежать голодания и аспирации вследствие срыгивания или в процессе кормления. От этих осложнений не застрахован ни один метод вскармливания, если он проводится недостаточно обученным персоналом. Вскармливание через соску не показано при дыхательных расстройствах, гипоксии, шоке, обильной секреции слизи в дыхательных путях, позывах к рвоте, глубокой незрелости, угнетении ЦНС, тяжелых заболеваниях (например, сепсис). В таких случаях для восполнения потребностей в питательных веществах, воде и электролитах необходимо вскармливание через зонд, парентеральное питание недоношенных. Вскармливание через соску возможно только при наличии энергичного сосания, координации глотательных движений с закрытием гортани надгортанником, а полости носа — нёбной занавеской и при нормальной перистальтике пищевода. Синхронизация этих процессов редко устанавливается до 34 нед. гестационного возраста.
Детей, родившихся при сроке 34 нед. и позднее, обычно удается вскармливать через соску и даже прикладывать к груди. Однако из-за относительной слабости сосательных движений грудь они сосут хуже доношенных новорожденных. Первое время этих детей рекомендуется вскармливать сцеженным грудным молоком через соску. Последняя должна быть небольшого диаметра, мягкая с большим отверстием. Для питания недоношенных с относительно низкой массой при рождении, вяло сосущих используют мягкие пластиковые зонды с внутренним диаметром 0,05 см с закругленным атравматическим концом, имеющим два отверстия. Зонд проводят через нос так, чтобы в желудке находились его нижние 2,5 см. Верхний конец имеет переходник для подсоединения шприца. Отмеренное количества молока или смеси вводят с помощью насоса для внутривенного введения с постоянной скоростью или самотеком. Зонд меняют раз в 3-7 сут. При смене его устанавливают в другую ноздрю. Иногда постоянный назогастральный зонд вызывает раздражение слизистой оболочки с обильной секрецией. В таких случаях зонд вводят через рот и извлекают его после каждого кормления.
Недоношенным с низкой массой при рождении питание через зонд вводят порциями через определенные промежутки времени или непрерывно с постоянной скоростью. При непереносимости питания недоношенных через желудочный зонд иногда удается успешно использовать назоеюнальный зонд. Однако при вскармливании через него существует риск перфорации кишки. Когда ребенок становится достаточно сильным, переходят к вскармливанию через соску, а затем прикладыванию к груди.
Вскармливание через гастростому используют только у новорожденных, оперированных по поводу заболеваний и пороков развития ЖКТ, и при поражениях ЦНС со стойким нарушением глотания.
Когда следует начинать энтеральное питание недоношенных? Относительно больных недоношенных единого мнения по этому вопросу нет. Применяют так называемое трофическое питание — введение очень малого объема молока или смеси для стимуляции созревания ЖКТ. По многочисленным данным, это оказывает благоприятное действие: ускоряет рост, усиливает перистальтику кишечника, уменьшает потребность в парентеральном питании, снижает частоту эпизодов инфекции, сокращает продолжительность госпитализации. Как только состояние ребенка стабилизируется, начинают энтеральное питание в небольшом объеме в дополнение к парентеральному. Постепенно объем энтерального питания недоношенных увеличивают и замещают им парентеральное. Такой подход снижает заболеваемость некротическим энтероколитом. Однако увеличивать объем энтерального питания следует очень осторожно. Осторожное раннее введение энтерального питания снижает риск гипогликемии, обезвоживания и гипербилирубинемии, не увеличивая риск аспирации, поэтому дыхательные расстройства и ряд других состояний сейчас не считают показаниями к полной замене энтерального питания парентеральным.
При нетяжелом общем состоянии и живом сосательном рефлексе можно попытаться сразу начать вскармливание через соску. Однако недоношенным с массой при рождении меньше 1500 г в большинстве случаев требуется вскармливание через зонд, так как у них еще недостаточно скоординированы дыхание, сосание и глотание. О готовности Ж КТ к усвоению питания свидетельствуют перистальтические шумы при аускультации, отхождение мекония, отсутствие вздутия живота, рвоты или окрашенного желчью содержимого желудка при аспирации через зонд. Детям с массой меньше 1000 г цельное или разведенное 1:2 грудное молоко или смесь для вскармливания недоношенных в объеме 10 мл/кг/сут вводят через назогастральный зонд с постоянной скоростью или порциями каждые 1-3 ч. При хорошей переносимости объем питания ежесуточно увеличивают на 10-15 мл/кг (не больше чем на 20 мл/кг/сут). По достижении объема 150 мл/кг/сут калорийность питания увеличивают до 24-27 ккал на каждые 30 г массы тела. При высокой калорийности питания возрастает риск обезвоживания, отеков, непереносимости лактозы, метеоризма, поноса, замедленной эвакуации из желудка, рвоты. Внутривенное введение жидкости необходимо, пока объем питания не достиг 120 мл/кг/сут. Недоношенным с массой при рождении больше 1500 г первоначально 20-25 мл/кг/сут неразведенного молока или смеси для питания недоношенных вводят порциями каждые 3 ч. В последующие дни объем увеличивают, но не больше чем на 20 мл/кг/сут.
При срыгиваниях, рвоте, вздутии живота, задержке эвакуации из желудка объем питания недоношенного должен быть уменьшен, увеличивать его следует более осторожно. При подозрении на сепсис, некротический энтероколит, кишечную непроходимость переходят на полное парентеральное питание и продолжают обследование. В некоторых случаях для достижения прибавки массы тела требуется более 10-12 дней и объем питания 130-150 мл/кг/сут. Однако при хорошем состоянии и быстром увеличении объема и калорийности питания прибавка массы тела появляется уже через несколько дней после рождения.
При вскармливании недоношенного через зонд перед каждым кормлением проверяют, не осталось ли в желудке ранее введенного молока или смеси. (В норме при аспирации через зонд не должно быть ничего, кроме небольшого количества воздуха и слизи.) При задержке эвакуации из желудка объем питания следует уменьшить и в дальнейшем увеличивать его более постепенно.
К 28 нед. гестационного возраста пищеварительная ферментная система созревает достаточно, чтобы обеспечить переваривание и всасывание белков и углеводов. Жиры всасываются хуже вследствие недостатка желчных солей. Ненасыщенные жирные кислоты и жиры грудного молока всасываются лучше, чем жиры коровьего. Недоношенные с массой при рождении до 2000 г при питании материнским молоком или гуманизированными смесями для недоношенных (40% казеина и 60% белков молочной сыворотки), обеспечивающими поступление 2,25-2,75 г/кг/сут белка, прибавляют массу тела достаточно. Как молоко, так и подобные смеси содержат все незаменимые аминокислоты, в том числе тирозин, цистин и гистидин. Относительно высокое содержание белка в питании, как правило, безопасно и переносится хорошо, особенно после первых дней жизни и при быстрой прибавке массы тела. Однако поступление более 4-5 г/кг/сут белка (при вскармливании смесями), несмотря на быстрый рост, приводит к патологическим сдвигам уровня отдельных аминокислот в плазме, повышению азота мочевины крови, гипернатриемии, метаболическому ацидозу, неблагоприятно влияющим на развитие ЦНС. Кроме того, высокая концентрация белка и минеральных веществ в высококалорийных сбалансированных молочных смесях заставляет почки выводить большое количество растворенных веществ, что затрудняет поддержание водного баланса, особенно при поносе или лихорадке.
Естественное грудное вскармливание предпочтительно для всех новорожденных, включая недоношенных. Молоко не только хорошо переваривается и всасывается, но и защищает от целого ряда инфекций, так как нормализует микрофлору кишечника и содержит специфические и неспецифические защитные факторы. Естественное питание недоношенных снижает риск некротического энтероколита у недоношенных и риск синдрома внезапной детской смерти. Возможно, оно обладает и отдаленным благоприятным действием — улучшает психомоторное развитие и препятствует ожирению в старшем детском и подростковом возрасте. Когда объем питания у недоношенного ребенка достигает 120 мл/кг/сут, грудное молоко обогащают белком, кальцием, фосфором. В отсутствие грудного молока используют смеси, предназначенные для питания недоношенных. По достижении 34-36 нед. послезачаточного возраста в отсутствие у ребенка метаболических рахитоподобных изменений костей эти смеси заменяют смесями для доношенных, так как относительно высокое содержание в смесях для недоношенных кальция и витамина Д может приводить к гиперкальциемии.
Количество смеси, обеспечивающее правильный рост, содержит достаточно витаминов, однако часто проходит несколько недель, прежде чем ребенок окажется в состоянии съедать такое количество. Следовательно, недоношенным дотация витаминов необходима. Обычно исходят из суточной потребности в них доношенного ребенка, так как потребности недоношенных точно не известны. Потребность в некоторых витаминах у недоношенных новорожденных повышена. Так, витамин С участвует в метаболизме фенилаланина и тирозина, всасывание витамина Д других жирорастворимых витаминов и кальция снижено из-за недостаточного всасывания жиров и их потери с калом. Недоношенные склонны к рахиту, но и у них поступление витамина Д не должно в целом превышать 1500 МЕ/сут. Фолиевая кислота крайне важна для формирования ДНК и пролиферации клеток. У недоношенных ее уровень в сыворотке крови и эритроцитах снижается в первые недели и остается низким 2-3 месяца, поэтому ее дотация считается необходимой, хотя явного благоприятного действия на рост и уровень гемоглобина не оказывает. Дефицит витамина Е встречается редко, но сопровождается усилением гемолиза и у недоношенных, особенно в выраженных случаях, приводит к анемии. Как антиоксидант витамин Е предотвращает перекисное окисление высших полиненасыщенных жирных кислот мембран эритроцитов. Потребность в нем повышается в связи с увеличением количества этих кислот в мембранах при питании содержащими их смесями для доношенных детей. Дотация витамина А снижает у недоношенных риск БЛД.
У недоношенных при рождении есть физиологическая анемия, обусловленная постнатальным угнетением эритропоэза, усугубляется недостаточным накоплением железа во внутриутробный период и резким увеличением объема крови из-за более быстрого, чем у доношенных, роста, поэтому снижение уровня гемоглобина проявляется у них раньше и бывает более значительным. Однако даже у недоношенных при рождении железа в организме достаточно, пока они не удвоят свою массу или не начнут получать зритропоэтин, когда возникает потребность в дотации железа (2 мл/кг/сут).
При правильном питании недоношенных стул бывает 1-6 раз/сутки, консистенция его полужидкая. Настораживать должны не отступления от некой принятой за норму частоты стула, а появление водянистого кала или примеси крови, явной или скрытой, в нем, а также обильного срыгивания или рвоты. В норме недоношенный ребенок незадолго до кормления проявляет беспокойство, а после кормления успокаивается и засыпает.
Организация вскармливания недоношенных детей заключается в своевременном и адекватном их обеспечении пищевыми веществами и энергией с первых дней жизни. Своевременно начатое и сбалансированное питание позволяет облегчить течение адаптационного периода и в дальнейшем снизить риск развития ряда заболеваний.
Основными принципами вскармливания недоношенных детей являются:
-
выбор способа кормления в зависимости от тяжести состояния ребенка, массы тела при рождении и срока гестации;
-
предпочтение раннего начала питания независимо от выбранного способа (в течение первых 2—3 ч после рождения ребенка и не позднее чем через 6—8 ч);
-
обязательное проведение минимального энтерального питания при полном парентеральном питании;
-
использование энтерального кормления в максимально возможном объеме;
-
по окончании раннего неонатального периода обогащение рационов питания глубоко недоношенных детей, получающих грудное молоко, «усилителями» или использование смешанного вскармливания с введением в рацион смесей на основе высоко гидролизо-ванного молочного белка или спепциализированных формул для недоношенных детей;
-
использование при искусственном вскармливании только специализированных молочных смесей, предназначенных для недоношенных детей.
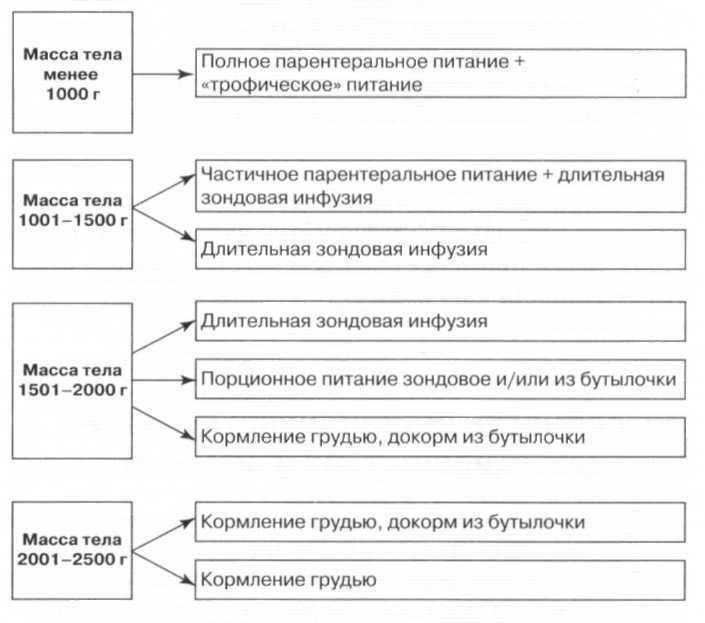
Способы вскармливания недоношенных детей
ВСКАРМЛИВАНИЕ ДЕТЕЙ, РОДИВШИХСЯ С МАССОЙ ТЕЛА БОЛЕЕ 2000 Г (СРОК ГЕСТАЦИИ 33 НЕД И БОЛЕЕ)
Новорожденные дети с массой тела более 2000 г при оценке по шкале Апгар 7 баллов и выше могут быть приложены к груди матери в первые сутки жизни. Обычно в родильном доме или стационаре устанавливается 7— 8 разовый режим кормления. Для недоношенных детей свободное вскармливание является неприемлемым в связи с неспособностью таких детей регулировать объем высосанного молока и высокой частотой перинатальной патологии, однако возможно ночное кормление. При грудном вскармливании необходимо внимательно следить за появлением признаков усталости (периорального и периорбитального цианоза, одышки и др.). Их появление является показанием к более редкому прикладыванию к груди или к полному переходу на кормление сцеженным материнским молоком из бутылочки. Усилия врача должны быть направлены на сохранение грудного вскармливания в максимально возможном объеме, учитывая особую биологическую ценность именно материнского нативного молока для незрелого ребенка и важную роль контакта матери с новорожденным во время кормления.
ВСКАРМЛИВАНИЕ ДЕТЕЙ, РОДИВШИХСЯ С МАССОЙ ТЕЛА 1500-2000 Г (СРОК ГЕСТАЦИИ 30-33 НЕД)
Детям с массой тела 1500—2000 г, находящимся после рождения в состоянии средней тяжести, проводят пробное кормление из бутылочки, возможно прикладывание ребенка к груди. При неудовлетворительной активности сосания назначается зондовое кормление в полном или частичном объеме (рис. 6).
ВСКАРМЛИВАНИЕ ДЕТЕЙ, РОДИВШИХСЯ С МАССОЙ ТЕЛА МЕНЕЕ 1500 Г (СРОК ГЕСТАЦИИ МЕНЕЕ 30 НЕД)
Глубоконедоношенные новорожденные вскармливаются через зонд. Питание через зонд может быть порционным или осуществляться с помощью метода длительной инфузии (рис. 5). При порционном питании в зависимости от переносимости частота кормлений составляет 7—Юраз в сутки. Глубоконедоношенные дети при данном способе кормления получают недостаточное количество нутриентов, особенно в раннем неонатальном периоде, что диктует необходимость дополнительного парентерального введения питательных веществ.
Длительное зондовое питание проводится с помощью шприцевых инфузионных насосов. Существуют различные схемы проведения длительной инфузии (табл. 54).
Во время ночного перерыва при необходимости вводятся растворы глюкозы и раствор Рингера. Для детей с массой тела более 1000 г первоначальная скорость введения молока может составлять 1,5—3 мл/кг/ч. Постепенно скорость увеличивается, достигая 7—9 мл/кг/ч к 6—7-м суткам. Это обеспечивает глубоко недоношенным или
Рис. 6. Способы и методы вскармливание недоношенных детей в зависимости от массы тела
более зрелым новорожденным детям, находящимся в тяжелом состоянии, больший объем питания, чем при порционном вскармливании.
Преимущества проведения длительного зондового кормления по сравнению с порционным введением женского молока или молочных смесей следующие:
-
увеличивается объем энтерального питания;
-
сокращается время катаболической направленности обменных процессов;
-
возможно уменьшение объема, а в ряде случаев и полное исключение парентерального питания;
-
уменьшение застойных явлений в желудочно-кишечном тракте;
-
снижение интенсивности и длительности конъюгацией ной желтухи;
-
поддержание постоянного уровня глюкозы в крови;
-
сокращение частоты срыгиваний и дыхательных нарушений, связанных с кормлением.
Если тяжесть состояния ребенка не позволяет проводить энтеральное питание, назначается парентеральное введение питательных веществ. Необходимый объем растворов для частичного парентерального питания подбирается индивидуально и постепенно уменьшается по мере повышения устойчивости недоношенного новорожденного к энтеральному питанию.
Полное парентеральное питание назначается детям, находящимся в очень тяжелом состоянии независимо от их гестационного возраста. Но даже в этих случаях параллельно с парентеральным проводится трофическое (минимальное) энтеральное питание. Минимальное энтеральное питание назначается с целью:
-
становления и поддержания нормального функционирования кишечной стенки (ферментативная активность, моторика);
-
предотвращения атрофии слизистой кишечника;
-
предотвращения застойных явлений в желудочно-кишечном тракте.
Оно должно начинаться в первые 6—24 ч после рождения ребенка. Первоначальный объем питания составляет не более 10 мл/кг/сут и увеличивается постепенно. Предпочтительным является проведение длительной инфузии нативного материнского женского молока с помощью инфузионных насосов, поскольку медленное и продолжительное введение пищи в отличие от дробного кормления стимулирует перистальтику кишечника.
Потребность недоношенных детей в пищевых веществах и энергии
С учетом энерготрат потребности недоношенных детей в энергии составляют в течение первых 2 нед жизни до 120 ккал/кг/сут. Калорийность энтерального питания преждевременно родившегося ребенка должна увеличиваться постепенно и ежедневно (табл. 55).
К 17-му дню жизни энергоценность рациона недоношенного ребенка возрастает до 130 ккал/кг/сут. При искусственном вскармливании она не должна превышать 130 ккал/кг/сут. Использование в питании недоношенных детей женского молока, также как и смешанное вскармливание, предполагает повышение калорийности к месячному возрасту до 140 ккал/кг/сут.
При расчете питания недоношенным детям следует пользоваться только калорийным методом. Расчет питания при искусственном вскармливании производится с учетом энергетической ценности используемых смесей.
Начиная со 2-го месяца жизни недоношенного ребенка, родившегося массой тела более 1500 г, калорийность рациона снижается ежемесячно на 5 ккал/кг до норм, принятых для зрелых детей, и составляет 115 ккал/кг. Снижение калорийности рациона глубоконедоношенных детей (масса тела менее 1500 г) осуществляется в более поздние сроки — после 3-месячного возраста.
В соответствии с международными рекомендациями недоношенные дети должны получать 3,8—3,0 г/кг/сут белка. Потребление свыше 4 г/кг/сут белка приводит к выраженным метаболическим нарушениям. Установлено, что даже глубоконедоношенные дети достаточно хорошо переваривают, всасывают и утилизируют белок, и чем меньше гестационный возраст ребенка, тем выше его потребность в белке.
Для недоношенных детей особое значение имеет качество белкового компонента. Преобладание казеина в продуктах питания приводит к низкому усвоению белка и к дисбалансу аминокислот. Поэтому при вскармливании незрелых детей могут использоваться только смеси с преобладанием сывороточной белковой фракции.
Смеси на основе изолята соевого белка также не должны применяться в питании детей, родившихся раньше срока, поскольку усвоение из них питательных веществ, особенно минеральных, затруднено.
Наиболее оптимальным считается потребление недоношенными детьми 6—6,5 г/кг жира в сутки. Для облегчения процесса усвоения жирового компонента специализированных продуктов, предназначенных для вскармливания недоношенных детей, в их состав вводят среднецепочечные триглицериды, которые всасываются в систему воротной вены без предварительного расщепления, минуя лимфатическую систему.
Преждевременно родившиеся дети не способны в достаточной степени синтезировать длинноцепочечные полиненасыщенные жирные кислоты из линолевой и линоленовой кислот, поэтому арахидоновая и докозагек-саеновая жирные кислоты вводятся в специализированные продукты для недоношенных детей.
Предполагается, что преждевременно родившиеся дети независимо от вида вскармливания должны получать около 10—14 г/кг углеводов. Сниженная активность лактазы, составляющая на 28—34-й неделях гестации 30% от ее уровня у зрелого новорожденного, затрудняет расщепление лактозы недоношенными детьми. Для улучшения усвояемости углеводного компонента в специализированных молочных продуктах часть лактозы (15—30%) заменена на декстрин мальтозу.
Виды вскармливания недоношенных детей
ВСКАРМЛИВАНИЕ НЕДОНОШЕННЫХ ДЕТЕЙ ЖЕНСКИМ МОЛОКОМ
Женское молоко после преждевременных родов имеет особый состав, в большей степени соответствующий потребностям недоношенных детей в пищевых веществах и сообразующийся с их возможностями к перевариванию
и усвоению. По сравнению с молоком женщин, родивших в срок, в нем содержится больше белка (1,2—1,6 г в 100 мл), особенно на первом месяце лактации, несколько больше жира и натрия и меньше лактозы при одинаковом общем уровне углеводов. Для молока женщин после преждевременных родов характерно и более высокое содержание ряда защитных факторов, в частности, лизоцима. Женское молоко легко усваивается и хорошо переносится недоношенными детьми.
Несмотря на особый состав, молоко преждевременно родивших женщин может удовлетворить потребности в пищевых веществах лишь недоношенных детей с относительно большой массой тела —более 1800—2000 г, в то время как недоношенные дети с меньшей массой тела после окончания раннего неонатального периода постепенно начинают испытывать дефицит в белке, ряде минеральных веществ (кальций, фосфор, магний, натрий, медь, цинк и др.) и витаминов (В2, В6, С, D, Е, К, фолиевая кислота и др.)
ОБОГАЩЕНИЕ РАЦИОНОВ НЕДОНОШЕННЫХ ДЕТЕЙ, ПОЛУЧАЮЩИХ ЖЕНСКОЕ МОЛОКО
Сохранить основные преимущества естественного вскармливания и в то же время обеспечить высокие потребности недоношенного ребенка в пищевых веществах становится возможным при обогащении женского молока усилителями (например, «Breast milk fortifier, Фризленд Фудс). Они представляют собой специализированные белково-минеральные или белково-витаминно-мине-ральные добавки, внесение которых в свежесцеженное или пастеризованное женское молоко позволяет устранить дефицит пищевых веществ.
Другим способом обогащения рациона, позволяющим сохранить достаточно большой объем женского молока в питании недоношенных детей, является введение специализированных смесей на основе высокогидролизованных белков. Необходимо использовать продукты, отвечающие следующим требованиям: гидролизованная сывороточная белковая фракция, содержание в жировом компоненте среднецепочечных триглицеридов, отсутствие лактозы. Такой состав имеют «Алфаре» (Нестле, Швейцария), «Нутрилак Пептиди СЦТ» (Нутритек, Россия), «Нутрилон Пепти ТСЦ» (Нутриция, Голландия). Они органично восполняют недостаточное содержание основных пищевых веществ в грудном молоке, легко усваиваются и хорошо переносятся недоношенными детьми, особенно с низкой массой тела. Достаточным является введение в рационы питания детей, получающих женское молоко, продуктов на основе гидролизатов сывороточных белков в объеме 20—30%. Этому виду вскармливания следует отдавать предпочтение при выхаживании глубоконедоношенных детей и детей, находящихся в тяжелом состоянии. Однако применение смесей на основе гидролизата белка не должно быть длительным, и после стабилизации состояния в питании детей необходимо использовать специализированные смеси для недоношенных детей, наиболее оптимально соответствующие потребностям таких детей в минеральных веществах.
При отсутствии возможности использования указанных специализированных добавок и лечебных смесей на основе высокогидролизованных белков в питании преждевременно родившихся детей необходимо проведение смешанного вскармливания с назначением специализированных молочных продуктов, предназначенных для недоношенных детей (рис. 7—9).
ИСКУССТВЕННОЕ ВСКАРМЛИВАНИЕ НЕДОНОШЕННЫХ ДЕТЕЙ
Показаниями к назначению искусственного вскармливания недоношенным детям являются лишь полное отсутствие материнского или донорского молока, а также непереносимость женского молока.
В питании детей, родившихся раньше срока, должны использоваться только специализированные смеси, предназначенные для вскармливания недоношенных детей, питательная ценность которых повышена по сравнению со стандартными адаптированными продуктами. В последние годы в состав таких специализированных смесей вводятся длинноцепочечные пол и ненасыщенные жирные кислоты, нуклеотиды и олигосахариды (табл. 56).
Рис. 7. Алгоритм вскармливания детей с массой тела менее 1300 г
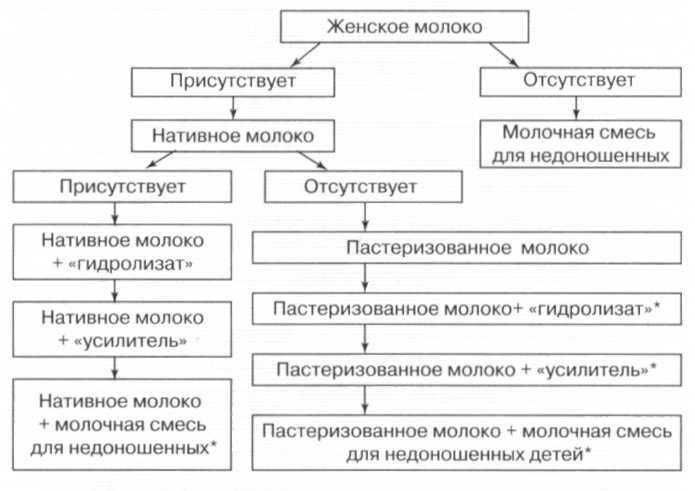
* — Предпочтение отдается добавлению к пастеризованному молоку «гидролизата» по сравнению с «усилителем» и специали-
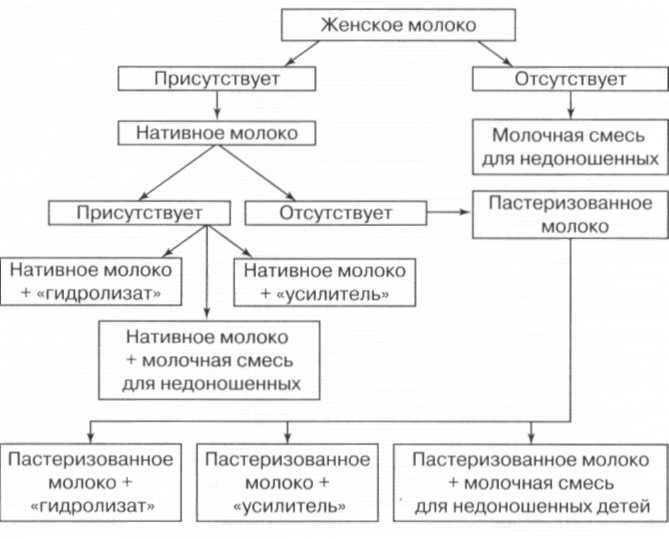
Р ис. 8.Алгоритм вскармливания детей с массой тела от 1300 до 1800 г
 Назначение недоношенным детям молочных продуктов, предназначенных для доношенных детей, приводит к более медленному нарастанию «тощей массы» (прибавка происходит преимущественно за счет жировой ткани), замедлены и темпы скорости роста. Соевые смеси также не должны использоваться в питании недоношенных детей, так как усвоение из них ряда пищевых веществ, особенно минеральных, затруднено.
Назначение недоношенным детям молочных продуктов, предназначенных для доношенных детей, приводит к более медленному нарастанию «тощей массы» (прибавка происходит преимущественно за счет жировой ткани), замедлены и темпы скорости роста. Соевые смеси также не должны использоваться в питании недоношенных детей, так как усвоение из них ряда пищевых веществ, особенно минеральных, затруднено.
Отмена специализированных продуктов у недоношенных детей и их перевод на стандартные смеси осуществляется постепенно. Достижение весовой границы в 2500 г не может служить противопоказанием к дальнейшему использованию специализированных молочных продуктов, предназначенных для недоношенных детей. При вскармливании глубоконедоношенных детей в случае недостаточной прибавки в массе эти смеси в ограниченном объеме должны применяться в сочетании со смесями для доношенных детей на протяжении нескольких месяцев (до 6—9-месячного возраста). Длительное использование специализированных молочных смесей в небольшом объеме (1/3—1/4 суточного объема) позволяет в наибольшей степени обеспечить недоношенных детей с массой тела при рождении менее 1800—2000 г питательными веществами, увеличить скорость роста и предотвратить развитие остеопении и железодефицитной анемии. При этом обязательным является расчет рационов питания не только по калорийности, но и по содержанию основных пищевых веществ (особенно белка).
В настоящее время разрабатываются и специальные смеси для недоношенных детей, которые необходимо использовать после выписки из стационара. По составу они занимают промежуточное положение между специализированными смесями для недоношенных детей и стандартными молочными смесями. Такие продукты позволят наиболее оптимально обеспечить потребности недоношенных детей в этот период.
ВВЕДЕНИЕ ПРИКОРМА НЕДОНОШЕННЫМ ДЕТЯМ
Продукты прикорма вводятся недоношенным детям с 4—5-месячного возраста. Поскольку для маловесных детей, получивших массивную, в том числе антибактериальную терапию, характерны дисбиотические изменения и различные нарушения моторики ЖКТ, очередность введения продуктов имеет свои особенности.
Расширение рациона питания начинается за счет введения фруктового пюре, овощного пюре или каши. Предпочтение следует отдавать продуктам промышленного производства для детского питания, так как при их приготовлении используется экологически чистое сырье, они имеют гарантированный состав и соответствующую степень измельчения, обогащены витаминами и минеральными веществами. Введение прикорма начинают с монокомпонентных продуктов. Каши могут назначаться раньше овощного или фруктового пюре (особенно при наличии у ребенка гипотрофии или железодефицитной анемии), но не ранее 4-месячного возраста. Первыми вводятся безглютеновые (гречневая, рисовая, кукурузная) и безмолочные каши. Они разводятся теми молочными смесями, которые в данное время получает ребенок. Каши не должны содержать какие-либо добавки (фрукты, сахар и др.).
При тенденции к развитию железодефицитной анемии мясо может вводиться с 5,5-месячного возраста, учитывая хорошее усвоение из него гемового железа. Творог назначается после 6 мес, так какдефицит белка в первом полугодии восполняется за счет частичного использования высокобелковых смесей, предназначенных для вскармливания недоношенных детей, что является предпочтительным.
Соки целесообразно вводить позднее, после 5—6 мес, поскольку при раннем назначении они могут провоцировать срыгивания, колики, диарею, аллергические реакции.
Материалы для данной главы также предоставлены: д.м.н., проф. Байбариной Е.Н., д.м.н. Степановым А.А. (Москва), к.м.н. Лукояновой О.Л. (Москва), Андреевой А.В. (Москва).
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2015
Категории МКБ: Расстройства системы пищеварения у плода и новорожденного (P75-P78)
Разделы медицины: Неонатология, Педиатрия
Общая информация Краткое описание
Рекомендовано
Экспертным советом
РГП на ПХВ «Республиканский центр развития здравоохранения»
Министерства здравоохранения и социального развития Республики Казахстан
от «30» сентября 2015 года
Протокол № 10
Парентеральное питание – это вид искусственного питания или нутритивной поддержки, при котором все питательные вещества или определенная часть вводятся в организм внутривенно, минуя желудочно-кишечный тракт.
I. ВВОДНАЯ ЧАСТЬ
Название протокола: Парентеральное питание новорожденных
Код протокола:
Код(ы) МКБ-10:
Сокращения, используемые в протоколе:
АД — артериальное давление;
АТФ — аденозинтрифосфат;
БЛД — бронхо-легочная дисплазия;
ИВЛ — искусственная вентиляция легких;
ОНМТ — очень низкая масса тела (1000-1500г);
ОРИТ — отделение реанимации и интенсивной терапии;
ОЦК — объем циркулирующей крови;
ПП — парентеральное питание;
ЦНС — центральная нервная система;
ЧСС — частота сердечных сокращений;
ЭНМТ — экстремально низкая масса тела (500-1000 г).
Дата разработки протокола : 2015 год.
Категория пациентов: новорожденные.
Пользователи протокола: неонатологи, детские анестезиологи-реаниматологи, педиатры, диетологи пери — и неонатальных отделений.
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++или+), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Классификация
Классификация:
— полное ПП – когда оно полностью компенсирует потребность в питательных веществах и энергии, без участия желудочно-кишечного тракта;
— частичное ПП – когда часть потребности в питательных веществах и энергии компенсируется за счет поступления их через желудочно-кишечный тракт.
Диагностика
Перечень основных и дополнительных диагностических мероприятий
Оценка объема жидкости: При назначении парентерального питания с нутритивными целями определяется необходимостью следующих процессов (УД – А):
— Обеспечения экскреции мочи для элиминации продуктов обмена;
— Компенсация неощутимых потерь воды с испарением с кожи и при дыхании (повышение температуры тела, нарастание частоты дыхания >60/мин.);
— Обеспечение формирования новых тканей. Для нарастания массы на 15-20 г/кг в сутки требуется от 10 до 12 мл/кг воды в сутки (0,75 мл/г новых тканей);
— Восполнения объема циркулирующей крови (ОЦК) при шоке.;
— Предотвращение потери массы тела у недоношенных новорожденных (менее 2% от массы при рождении).
Оценка эффективности ПП согласно рекомендациям ВОЗ «Шкалы прироста массы тела у мальчиков и девочек (Fenton T.R., 2013)» (приложение 1).
В период транзиторной убыли массы тела концентрация натрия (Na+) в экстрацеллюлярной жидкости возрастает. Ограничение Na+ в этот период понижает риск некоторых заболеваний у новорожденных, но гипонатриемия ( 2500
60-70 70-80 90-100 110-160
Необходимо полное покрытие всех компонентов потребляемой энергии с помощью парентерального и энтерального питания. Только при наличии показаний к полному ПП все потребности необходимо обеспечивать парентеральным путем. В остальных случаях парентерально должно вводиться лишь то количество энергии, которое недополучено энтеральным путем. Наиболее высокая скорость роста характерна для наименее зрелых детей, поэтому необходимо как можно раньше обеспечить ребенка энергией для роста. В транзиторный период необходимо предпринимать усилия для минимизации потерь энергии (выхаживание в условиях термонейтральной зоны, ограничение испарения с кожи, охранительный режим). В 1-3-е сутки жизни обеспечьте поступление энергии, равной обмену покоя, 45-60 ккал/кг. Необходимо увеличивать калорийность ПП ежедневно на 10-15 ккал/кг с целью достижения калорийности 105 ккал/кг к 7-10-м суткам жизни.
При частичном ПП теми же темпами необходимо увеличивать суммарное поступление энергии с целью достижения калорийности 120 ккал/кг к 7-10-м суткам жизни. Отмену ПП необходимо проводить, только когда калорийность энтерального питания достигнет не менее 100 ккал/кг. После отмены ПП должен быть продолжен контроль антропометрических показателей, производите коррекцию питания.
При невозможности достижения оптимального физического развития при исключительно энтеральном питании должно быть продолжено парентеральное питание. Примерный расход энергии у недоношенных новорожденных представлен в табл. 2.
Таблица 2. Компоненты энергетического обмена у недоношенных детей
|
Компоненты энергетического обмена |
Примерный расход (ккал/кг в сутки) |
| основной обмен | 40-60 |
| двигательная активность | 5-10 |
| поддержание температуры тела | 0-8 |
| синтез новых тканей | 17 |
| запасаемая энергия (в зависимости от композиции тканей) | 60-80 |
| экскретируемая энергия (учитывается при значимой доле энтерального питания) | 68% от общего поступления |
Жиры являются более энергоемким субстратом, чем углеводы. Белки у недоношенных детей также частично могут использоваться организмом для получения энергии. Избыток небелковых калорий вне зависимости от источника используется для синтеза жиров.
Белки – это важный источник пластического материала для синтеза новых белков, и энергетический субстрат, у детей с ЭНМТ и ОНМТ. 30% поступающих аминокислот может использоваться для целей синтеза новых белков в организме ребенка. При недостаточной обеспеченности небелковыми калориями (углеводами, жирами) доля белка, используемого для синтеза энергии, увеличивается, а на пластические цели используется меньшая доля, что нежелательно. Дотация аминокислот в дозе 3 г/кг в сутки в течение первых 24 часов после рождения у детей с ОНМТ и ЭНМТ безопасна и связана с лучшей прибавкой массы (УД – А);.
Препараты альбумина, свежезамороженной плазмы и других компонентов крови не являются препаратами для парентерального питания. При назначении парентерального питания их не следует принимать в расчет в качестве источника белка.
Метаболический ацидоз не является противопоказанием к применению аминокислот. Необходимо помнить, что метаболический ацидоз в большинстве случаев является проявлением другого заболевания, не имея отношения к применению аминокислот у новорожденных.
Потребность в белках:
Потребность в белке определяется количеством белка, исходя из количества, необходимого на синтез и ресинтез белка в организме (запасаемый белок), идущего на окисление как источник энергии и количества экскретируемого белка.
Оптимальное количество белка или аминокислот в питании определяется гестационным возрастом ребенка, так как композиционный состав тела меняется по мере роста плода.
У наименее зрелых плодов в норме скорость синтеза белка выше, чем у более зрелых, большую долю во вновь синтезированных тканях занимает белок. Поэтому чем меньше гестационный возраст, тем больше потребность в белке.
Оптимальное соотношение белка и небелковых калорий в питании плавное, меняется от 4 г/100 ккал и более у наименее зрелых недоношенных до 2,5 г/100 ккал у более зрелых. Это позволяет моделировать композицию массы тела, характерную для здорового плода.
Тактика дотации белков: Стартовые дозы, темп увеличения и целевой уровень дотации белка в зависимости от гестационного возраста указаны в таблице 3.
У детей с массой тела при рождении менее 1500 г дотация парентерального белка должна оставаться неизменной до достижения объема энтерального питания 50 мл/кг в сутки.
1,2 г аминокислот из растворов для парентерального питания эквивалентен примерно 1 г белка. Для рутинного расчета принято округлять это значение до 1 г.
Обмен аминокислот у новорожденных имеет ряд особенностей, поэтому для проведения безопасного ПП следует использовать препараты белка, разработанные с учетом особенностей обмена аминокислот у новорожденных и разрешенные с рождения (0 месяцев). Препараты для ПП взрослых не должны применяться у новорожденных.
Дотация аминокислот может осуществляться как через периферическую вену, так и через центральный венозный катетер.
Контроль безопасности и эффективности дотации белка На сегодняшний день не разработано эффективных тестов, позволяющих контролировать достаточность и безопасность парентерального введения белка. Оптимально использовать для этой цели показатель азотистого баланса, однако в практической медицине для интегральной оценки состояния белкового обмена используется мочевина.
Контроль уровня мочевины информативен в отношении безопасности применения аминокислот, начиная со 2-й недели жизни. Исследование следует проводить с периодичностью 1 раз в 7-10 дней. При этом низкий уровень мочевины ( 2000
Жидкость, мл/кг/сутки от 80-100 80-100 80-100 80-100 60-80 до 150-160 150-160 150-160 150-160 140-160 Белки*, г/кг/сутки стартовая доза 2,5-3,0 2,0-3,0 2,0-3,0 2,0-3,0 1,0-1,5 оптимальная доза 4,0 4,0 3,0-3,5 3,0 2,0 максимально допустимая доза** (ЭП+ПП) 4,5 4,0 3,5 2,5 — шаг 0,5 0,5 0,5 0,5 0,5 Жиры, г/кг/сутки стартовая доза 2,0-3,0 1,0-3,0 1,0-3,0 1,5 1,0 шаг (г/кг в сутки) 0,5 0,5 0,5 0,5 0,5 минимальная доза при необходимости ограничения дотации 0,5-1,0 максимально допустимая доза при полном ПП (г/кг в сутки) 3,0 максимально допустимая доза при частичном ПП (суммарно ЭП+ПП) 4,5-6,0 3,0-4,0 3,0 3,0 3,0 Углеводы от (мг/кг в 1 мин) 4,0-7,0 до (мг/кг в 1 мин) 4,0-7,0 4,0-7,0 5,0-7,0 6,0-7,0 6,0-8,0 максимально допустимая доза при полном ПП (г/кг в сутки) 12,0 12,0 12,0 12,0 12,0 шаг (мг/кг в 1 мин) 1,0 1,0 1,0 1,0 1,0-2,0 Примечание.
* Белковая нагрузка не изменяется до достижения объема энтерального питания 50 мл/кг в сутки.
** точно не определена, потребность повышается при состояниях, сопровождающихся высоким катаболизмом (сепсис).
Потребность в углеводах рассчитывается на основе потребности в калориях и скорости утилизации глюкозы. В случае переносимости углеводной нагрузки (уровень глюкозы в крови не более 8 ммоль/л) углеводную нагрузку следует увеличивать ежедневно на 0,5-1 мг/кг в 1 мин, но не более 12 мг/кг в 1 мин. Тактика дотации углеводов 1 г глюкозы содержит 3,4 кал.
Тактика назначения представлена в таблице 3.
Контроль безопасности и эффективности дотации углеводов осуществляется путем мониторирования уровня глюкозы в крови.Гипогликемия — состояние, опасное для жизни, которое может привести к инвалидности.
Уровень глюкозы в крови составляет от 8 до 10 ммоль/л, углеводную нагрузку не следует увеличивать. Необходимо помнить, что гипергликемия часто является симптомом другого заболевания, которое следует исключить.
Уровень глюкозы в крови пациента остается


