Как часто родители не могут скрыть восхищения по поводу пухленьких, с перетяжками, ручек и ножек у детей грудничкового возраста. Мамы испытывают радость от прибавленного младенцем лишнего килограмма веса. Однако чаще всего радоваться в таких случаях нечему – у малыша паратрофия.
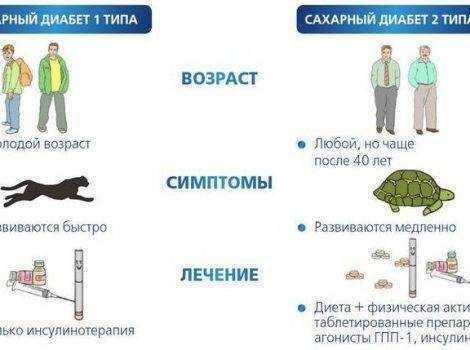
Паратрофия – это одна из форм нарушения питания, для которой характерно превышение среднестатистического веса у ребенка до 1 года более, чем на 10 %. Предпосылки для возникновения паратрофии могут закладываться еще в антенатальный период при несбалансированном питании будущей матери. Однако заболевание может развиваться и в постнатальный период, то есть после рождения малыша.
Паратрофия может развиться при избытке потребления ребенком углеводов (так называемая «мучная болезнь») или белков («молочное» нарушение питания).
Содержание
Причины паратрофии

Избыточное, богатое углеводами питание нередко приводит к паратрофии.
Привести к развитию паратрофии могут эндо- и экзогенные факторы.
К эндогенным факторам относятся:
- Несбалансированное питание: нарушение соотношения основных ингредиентов (углеводов, белков, жиров) и дефицит витаминов – преобладание в рационе ребенка молочных или мучных продуктов.
- Нарушение обменных процессов: в пищеварительном тракте слишком быстро всасываются и усваиваются питательные вещества.
- Конституциональная предрасположенность к накоплению жира.
- Гормональные нарушения (повышение уровня инсулина, соматотропного гормона, продуцируемого гипофизом).
- Нарушение функции гипоталамуса (отдела головного мозга), что приводит к нарушениям баланса ощущений аппетита и насыщения.
- Повышение гидрофильности тканей (задержка воды в организме).
- Нерациональное питание – превышение объемов пищи (калорийность полученного питания выше энергетических затрат):
- при смешанном вскармливании – за счет неучитываемого количества грудного молока или завышенных объемов докорма;
- при искусственном вскармливании – слишком частые кормления или увеличение порций.
Экзогенные причины:
- Гиподинамия малыша, включая дефекты ухода и воспитания, не способствующие достаточной двигательной активности.
- Уровень культуры родителей и социальные семейные условия (недостаточное финансовое обеспечение для полноценного питания малыша, низкая санитарная культура родителей).
- Погрешности ухода за ребенком, недостаточное пребывание его на воздухе.
Белковое нарушение питания может развиваться при таких условиях:
- при раннем введении в рацион козьего или коровьего молока;
- при преобладании в детском питании молочных продуктов (избыточное количество творога, сгущенного молока);
- при отсутствии или позднем введении в прикорм овощей и фруктов (отсутствие в рационе фруктово-овощных отваров, пюре, свежеотжатых соков), являющихся источником витаминов и минералов.
Механизм развития паратрофии
Углеводы, поступающие в избыточном количестве с питанием малыша, требуют напряженной работы органов пищеварения и приводят к истощению их ферментативных систем. В результате происходит нарушение нормального соотношения полезных микроорганизмов в кишечнике (развивается дисбактериоз).
Для переваривания углеводов усиливается образование инсулина и возрастает нагрузка на поджелудочную железу.
Избыток углеводов используется в синтезе жиров, которые накапливаются в подкожно-жировом слое в области бедер и живота, задерживают воду в тканях (повышают их гидрофильность), снижают их упругость.
- Недостаточное поступление с пищей овощей и мяса приводит к дефициту микроэлементов, таких как натрий, калий, магний, кальций. Нарушается минеральный, водно-солевой обмен.
- Дефицит минералов способствует развитию рахита, спазмофилии, анемии.
- Дефицит витаминов и белков создает условия для снижения иммунной защиты и частого возникновения инфекций.
Накопление недоокисленных продуктов вызывает проявления интоксикации, что сказывается в первую очередь на функции ЦНС и внутренних органов.
Белковое, или «молочное», нарушение питания у грудничков развивается реже.
Повышенное количество белков сказывается на функции пищеварительного тракта:
- уменьшается количество хлористоводородной кислоты в желудке, а при пониженной кислотности нарушается усвоение железа, развивается железодефицитная анемия; угнетается выделение желудочного сока;
- тормозится функциональная активность поджелудочной железы;
- снижается секреция желчных кислот; ухудшается продвижение содержимого по кишечнику (то есть перистальтика), что приводит к запорам;
- в кишечном содержимом начинаются гнилостные процессы с выделением токсических веществ, что приводит к развитию интоксикации.
Накопление недоокисленных продуктов и интоксикация приводят к увеличению нагрузки на почки и печень – именно эти органы выводят из организма «шлаки». Моча у таких деток с запахом аммиака, она вызывает раздражение кожных покровов, появляются опрелости в паховых складках и на ягодицах.
Так как в молочных продуктах много кальция, то может создаваться риск развития гипервитаминоза D в случае использования для лечения препаратов витамина D.
Перекорм малыша может возникать и в случае завышения матерью концентрации адаптированной смеси или при использовании для ее разведения не воды, а молока. При этом дитя будет получать слишком много жиров и белков, но недополучать углеводы.
Симптомы паратрофии

Чтобы определить, есть ли паратрофия и какова ее степень, педиатр взвесит ребенка и сравнит фактический его вес с долженствующим в конкретном возрасте.
У деток с первых месяцев развивается интенсивное повышение массы тела: по килограмму-полтора за месяц. Согласно классификации выделяют 3 степени паратрофии в зависимости от превышения нормальной массы тела:
- на 11-20 % при 1 степени;
- на 21-30 % при 2 степени;
- на 31 % и более при 3 степени.
При подозрении на паратрофию у ребенка врач сравнит его фактический вес с длиной тела, то есть ростом. Если оба эти показателя пропорционально превышают средние показатели нормы для данного возраста, то диагноз «паратрофия» не ставят. При превышении средненормативных показателей веса тела у детей старше года ставится диагноз «ожирение».
Проявлениями паратрофии являются:
- Бледность видимых слизистых и кожных покровов.
- Избыточное отложение подкожно-жировой клетчатки (преимущественно в области живота, бедер).
- Характерное типичное телосложение: грудная клетка у ребенка широкая, коротенькая шейка, узкие лопатки, все формы тела округленные.
- Частое появление опрелостей в естественных складках.
- Мышечный тонус снижен, кожа дряблая.
- Ребенок малоподвижный, вялый.
Характерно снижение иммунной защиты, поэтому детки постоянно болеют. Наиболее частыми заболеваниями у них являются:
- анемия;
- атопический диатез;
- рахит;
- бактериальные и вирусные инфекции;
- поражение органов дыхания с развитием обструктивного синдрома;
- склонность к запорам, дисбактериозу.
Нередко отмечаются расстройства со стороны кишечника. В случае преобладания углеводов в детском питании стул будет жидким, желто-зеленого цвета, с кислым запахом. При избытке белков в питании испражнения будут плотными, необильными, цвета серой глины, с неприятным гнилостным запахом.
При желудочно-кишечных заболеваниях дитя может быстро потерять вес, но после выздоровления восстановление его происходит за короткий промежуток времени.
Нередко возникают проявления нервно-психических расстройств:
- беспокойный неглубокий сон;
- вялость может сменяться беспричинным беспокойством;
- эмоциональная неустойчивость;
- медленное развитие моторных навыков.
Диагностика
Основой диагностики являются клинические проявления паратрофии, измерение росто-весовых параметров и сравнение их с нормальными показателями.
Лабораторные исследования демонстрируют изменения обменных процессов. В сыворотке крови отмечаются:
- повышение уровня фосфолипидов;
- снижение содержания железа;
- повышенные показатели холестерина.
В клиническом анализе крови наблюдается снижение количества эритроцитов, лимфоцитоз, может быть ускоренной СОЭ.
При микроскопии испражнений обнаруживают нейтральный жир, гнилостную или йодофильную микрофлору, повышенное количество детрита и жирных кислот.
Лечение

При отсутствии иных заболеваний снизить вес ребенку помогут коррекция питания и активный двигательный режим.
Терапия паратрофии включает следующие моменты:
- назначение специальной, индивидуальной диеты;
- активный двигательный режим (массаж, ЛФК);
- гидропроцедуры;
- аэропроцедуры;
- медикаментозное лечение (при наличии показаний).
Основное направление лечения – диетотерапия, корректировка питания, так как именно в неправильном питании кроется причина болезни. Диетотерапия проводится под руководством педиатра.
Если контрольное взвешивание показывает, что дитя высасывает материнское молоко в объеме, превышающем норму, то сокращают время прикладывания к груди до 3-5 мин. Приготовление смесей для искусственного вскармливания должно точно соответствовать инструкции. Если в меню малыша уже введен прикорм, то каши следует заменить на пюре из овощей с незначительной добавкой растительного масла. В крайнем случае можно дать 1 раз в день кашу, но сварить ее на овощном отваре и уменьшить порцию до 130-150 г.
Количество и калорийность пищи нельзя снижать резко; нужно это делать постепенно, в течение 1-2 месяцев, чтобы не причинить вреда организму младенца. Все расчеты по диете проводит педиатр; мать должна строго следовать его указаниям.
Уменьшение избыточного веса ребенка на 200-300 г за 1 месяц подтверждает успешность диетотерапии.
Вариант проведения диетотерапии в 3 этапа
Первый этап – разгрузочный (7-10 дней), целью его является снижение количества и калорийности пищи ребенка до 1/2 суточного долженствующего объема (при паратрофии малыш до 2 мес. должен получать объем питания в сутки, равный 1/6, в возрасте 2-4 мес. – 1/7 массы тела, а с 4-5 мес. – 1 л). Затем количество пищи начинают постепенно увеличивать, доводя до 2/3 объема по возрасту, и, наконец, 3/4 его. Для допаивания грудничка можно использовать негазированную минеральную воду, каротиновую смесь. Для ребенка-искусственника рекомендуются кисломолочные и ацидофильные смеси, выбранные соответственно возрасту малыша.
Второй этап – промежуточный (3-4 недели). Объем пищи доводят до соответствующего возрасту. Белки ребенок должен получать в достаточном количестве, а жиры и углеводы ограничиваются. Соотношение белков, жиров и углеводов вводится соответственно 1:1:2,5-3. Калорийность питания рассчитывается по 100-110 ккал на килограмм веса тела. Ребенку в возрасте до полугода проводится коррекция с помощью добавок-энпитов (белкового, обезжиренного, антианемического) с постепенным увеличением их дозы до 50-150 мл. После 6 мес. вводится прикорм (пюре из кабачков, капусты).
При «мучной» болезни дефицит белка устраняют с помощью введения в рацион мясных и рыбных пюре, творога, яичного желтка, протертой печени курицы или теленка.
При белковом расстройстве питания молочные продукты частично заменяют блюдами из овощей и фруктов (пюре, супами). Каши (из гречи, риса, овсяных хлопьев) готовят на овощном отваре. Используют в питании ребенка тертое яблоко, муссы, компоты.
Третий этап – завершающий: это полноценный, сбалансированный, соответствующий возрасту рацион, составленный сответственно нижним границам норм по содержанию углеводов, белков и жиров, по калорийности. Причем количество белков рассчитывается на существующий вес ребенка, а углеводы, жиры и калорийность – на долженствующий вес. Объем пищи до возрастной нормы можно доводить только при полной адаптации ребенка к сбалансированному питанию. Диетотерапия при паратрофии у ребенка требует терпения. Снижение веса может занять несколько месяцев. Но расширять диету в ускоренном темпе не следует, так как нарушения обменных процессов остаются надолго. Соотношение питательных веществ (Б:Ж:У) должно соответствовать 1:2,5:3, а калорийность суточного рациона – 100-110 ккал/кг.
Массаж, ЛФК
Занимаясь с ребенком упражнениями по лечебной физкультуре, рекомендованными педиатром, мама должна добиться восстановления или развития двигательных навыков, соответствующих возрасту малыша, уделить особое внимание дыхательным упражнениям. Нужно также заняться мышцами брюшного пресса, поощрять двигательную активность грудничка.
Методике массажа мама может обучиться у массажиста и проводить его самостоятельно. Кроме того, не следует забывать о гигиенических ваннах, ежедневных прогулках на свежем воздухе. Под руководством педиатра следует проводить закаливающие процедуры.
Медикаментозное лечение
Медикаментозная терапия включает:
- Применение витаминно-минеральных комплексов по назначению педиатра. При углеводном расстройстве питания необходим прием витаминов D, В1, А, а при белковом – витамины группы В (В2, В6, В12). При любом виде паратрофии применяют витамины РР, В5, В15, Е.
- Лечение анемии.
- Профилактику или лечение рахита.
Профилактика паратрофии
О предупреждении развития паратрофии необходимо позаботиться еще на этапе вынашивания ребенка. Беременной женщине необходимо обеспечить регулярные продолжительные прогулки на свежем воздухе и рациональное, правильно сбалансированное питание, чтобы исключить нарушение питания у плода еще до родов.
После рождения младенца кормящей матери следует придерживаться рекомендуемой диеты. При искусственном вскармливании молочную смесь должен подобрать педиатр. При подготовке смеси для кормления необходимо строго соблюдать дозировку и объем порции в зависимости от возраста крохи. При введении прикорма маме нужно выполнять все рекомендации педиатра по выбору блюд и объему порции.
Массаж, двигательная активность малыша, водные процедуры и прогулки помогут избежать развития паратрофии у ребенка.
Резюме для родителей
Нередко из самых лучших побуждений мама наносит вред здоровью малыша, стараясь накормить его более калорийными продуктами. Особенно такая опасность существует при искусственном вскармливании ребенка и при введении прикорма.
Кисели, картофельное пюре, сладкие соки приведут к перегрузке детского организма углеводами и недополучению белков и жиров. Молочные каши, творожки, коровье молоко тоже таят в себе опасность развития расстройства питания. И тот, и другой варианты рациона ребенка прокладывают дорогу к болезни, к паратрофии.
Ежемесячный контроль росто-весовых показателей развития малыша и учет всех рекомендаций педиатра по организации питания грудничка помогут избежать этого заболевания, которое создает столько проблем со здоровьем у ребенка.
Дистрофия тела
Дистрофия тела является патологией, при которой нарушается процесс обмена веществ, что тормозит нормальный рост, развитие и функциональность организма. Это расстройство может быть диагностировано у людей любой возрастной категории, но среди детей дистрофия встречается чаще. Различают несколько видов и степеней этого патологического процесса.
Виды и степени дистрофии
Дистрофия классифицируется по нескольким факторам, в числе которых форма проявления и время возникновения. Также, в зависимости от факторов, спровоцировавших это расстройство, различают первичную и вторичную форму дистрофии.
Формы проявления дистрофии Форма проявления дистрофии подразумевает характер патологических изменений в организме, которые развиваются вследствие этого расстройства. По этому фактору различают 3 формы дистрофии.
Формами дистрофии являются:
- Гипотрофия. Характеризуется недостаточным весом по отношению к длине тела и возрасту пациента.
- Гипостатура. При этой форме наблюдается равномерная нехватка массы тела и роста.
- Паратрофия. Эта патология проявляется избыточным весом по отношению к длине тела.
Наиболее значимой и распространенной формой дистрофии является гипотрофия.
Виды дистрофии по времени появления По времени возникновения дистрофия может быть пренатальной (внутриутробной) и постнатальной (внеутробной). Пренатальная форма дистрофии развивается в момент внутриутробного развития, вследствие чего ребенок появляется на свет с врожденной патологией. Постнатальная дистрофия возникает после рождения и относится к категории приобретенных заболеваний. Также различают комбинированную форму дистрофии, при которой отклонения в весе являются следствием факторов, действовавших как при внутриутробном развитии, так и после рождения.
Первичная и вторичная форма дистрофии Первичная форма дистрофии развивается как самостоятельная патология под влиянием различных (чаще всего алиментарных) факторов. Вторичная форма этого расстройства является следствием разных заболеваний, которые тормозят нормальное усвоение пищи, что влечет нарушение обмена веществ.
Степени дистрофии Различают 3 степени дистрофии, главным отличием которых является интенсивность проявления симптомов этого заболевания. Также степени болезни отличаются между собой по дефициту веса, который диагностируется у пациента. Чтобы определить степень расстройства, сравнивают фактический вес человека с тем, который должен у него быть в соответствии с возрастом и полом.
Нехваткой веса, характерной для различных степеней дистрофии являются:
- первая степень – дефицит веса варьирует от 10 до 20 процентов;
- вторая степень – нехватка веса может составлять от 20 до 30 процентов;
- третья степень – недостаток веса превышает 30 процентов.
Причины дистрофии у детейПричины, провоцирующие дистрофию тела у людей, делятся на две категории. В первую группу входят факторы, под влиянием которых развивается пренатальная, то есть врожденная дистрофия. Ко второй категории относятся обстоятельства, на фоне которых возникает постнатальная, приобретенная дистрофия.
Причины пренатальной дистрофии Врожденная дистрофия развивается под действием негативных факторов, которые нарушают здоровое формирование и развитие плода.
Причины врожденной формы дистрофии следующие:
- Главной причиной этой формы расстройства является токсикоз, которым страдает беременная женщина.
- Зачатие ребенка в возрасте до 20 или после 40 лет также значительно увеличивает вероятность врожденной дистрофии.
- Регулярные стрессы, отсутствие сбалансированности и полезных элементов в рационе, курение и другие отклонения от здорового образа жизни во время беременности тоже относятся к причинам этого расстройства.
- Спровоцировать пренатальную дистрофию может работа будущей матери на вредном производстве, которая сопровождается повышенным уровнем шума, вибрациями, взаимодействием с химическими веществами.
- Большую роль в развитии врожденной формы дистрофии играют заболевания беременной женщины (нарушенная функциональность эндокринной системы, болезни сердца, различные хронические инфекции).
- Неправильное прикрепление плаценты, нарушения плацентарного кровообращения и другие отклонения от норм нормального течения беременности тоже могут стать причиной внутриутробной дистрофии.
Причины постнатальной дистрофии Факторы, которые создают оптимальную среду для развития приобретенной (внеутробной) дистрофии делятся на внутренние и внешние.
К внутренним причинам относятся патологии, в результате которых переваривание и всасывание пищи нарушается.
Внутренними причинами внеутробной дистрофии являются:
- различные отклонения в физическом развитии;
- нарушения количества или нормальной структуры хромосом;
- расстройства эндокринной системы;
- аномалии центральной нервной системы;
- синдром иммунодефицита (СПИД).
В отдельную группу внутренних факторов включена пищевая аллергия и ряд передаваемых по наследству заболеваний, при которых некоторые продукты не усваиваются. К этим болезням относится муковисцидоз (неправильная работа органов, вырабатывающих слизь, в том числе и кишечника), целиакия (непереносимость белка, который содержится в злаковых культурах), лактазная недостаточность (нарушенное усвоение белка, который содержится в молочных продуктах).
Другую, многочисленную группу внутренних причин дистрофии образуют заболевания желудочно-кишечного тракта, которые больше характерны для взрослых пациентов.
Болезнями, которые провоцируют дистрофию у взрослых, являются:
- онкологические заболевания отделов желудочно-кишечного тракта;
- полипы желудка или кишечника одиночного или множественного типа;
- гастрит (воспалительные изменения слизистых тканей желудка);
- панкреатит (воспалительное поражение поджелудочной железы);
- холецистит (воспаление стенок желчного пузыря);
- желчекаменная болезнь (формирование твердых образований в желчном пузыре).
Группу внешних факторов дистрофии формируют обстоятельства, вследствие которых пациент не получает того объема питательных веществ, который нужен для формирования нормального веса. Также в эту категории входят причины, которые косвенным образом тормозят переваривание и усвоение пищи.
Внешними причинами приобретенной дистрофии являются:
- Пищевой фактор. Является самой значимой причиной этой формы дистрофии. В случае с детьми расстройство развивается по причине нехватки грудного молока, неправильно выбранной смеси для искусственного вскармливания, позднего введения прикорма. У взрослых дистрофию провоцирует недостаточное количество калорий (например, из-за жестких диет), несбалансированный рацион, преобладание или нехватка жиров/белков/углеводов.
- Токсический фактор. Постоянное влияние плохой экологии, пищевые отравления или другие формы интоксикации, длительный прием лекарств – все эти факторы могут стать причиной дистрофии.
- Социальный фактор. Отсутствие внимания со стороны взрослых, частые ссоры родителей вызывают стресс и могут спровоцировать дистрофию у детей. У взрослых пациентов расстройство может развиться на фоне неудовлетворительного эмоционального состояния из-за работы, проблем в личной жизни.
Симптомы дистрофии тела (веса)Симптоматика дистрофии может варьировать от незначительных признаков (небольшого снижения аппетита) до серьезных проблем со здоровьем (задержки умственного и/или физического развития). К общим признакам этого расстройства относятся потеря аппетита, снижение веса (для детей также характерно отставание в росте), плохой сон, утомляемость. Интенсивность проявления общих симптомов зависит от степени выраженности дистрофии. Также для некоторых стадий дистрофии характерны специфические, несвойственные другим стадиям, проявления.
Признаки первой степени дистрофии Начальная форма дистрофии проявляется снижением аппетита, проблемами со сном, отсутствием спокойствия. Эти признаки проявляются не сильно выражено и не регулярно. Упругость кожных покровов может быть снижена, также может наблюдаться слабый тонус мышц. Могут присутствовать слабые проблемы со стулом, которые выражаются в запорах или поносах. Если дистрофией первой степени страдает ребенок, он может чаще своих сверстников болеть инфекционными заболеваниями. Отклонения в весе на данном этапе варьируют от 10 до 20 процентов. При этом дефицит массы тела визуально сложно отличить от обычной худобы. Отличительной характеристикой похудения при начальной стадии дистрофии является худоба в области живота.
Признаки второй степени дистрофии На этой стадии все симптомы, которые присутствовали вначале заболевания, становятся более выраженными и проявляются чаще. Пациенты плохо спят, мало двигаются, часто отказываются от приема пищи. Тонус кожи и мышц сильно снижен, появляются провисания кожных покровов, сухость, дряблость. Худоба на животе усиливается до такой степени, что начинают сильно проглядывать ребра. Кроме живота худеть начинают руки и ноги. Дети, страдающие дистрофией второй степени, минимум раз в квартал болеют простудными заболеваниями. Отклонения в весе могут быть от 20 до 30 процентов, дети также отстают в росте от 2 до 4 сантиметров.
Другими симптомами второй степени дистрофии являются:
- чувство тошноты, рвота;
- частые срыгивания (у детей);
- в стуле могут присутствовать непереваренные продукты;
- авитаминоз, который проявляется сухостью кожи и волос, ломкостью ногтей, трещинами в уголках рта;
- проблемы с терморегуляцией организма, при которых организм быстро перегревается и/или охладевает;
- нарушения нервной системы в виде крикливости, нервозности, неусидчивости.
Признаки третьей степени дистрофии Для дистрофии последней стадии характерны выраженные изменения во внешности и поведении пациента. Также при третьей степени развиваются многочисленные патологии со стороны различных систем организма. Нехватка веса превышает 30 процентов, дети отстают в росте от 7 до 10 сантиметров. По внешнему виду человека сразу можно определить наличие серьезных нарушений обмена веществ. Подкожно-жировой слой отсутствует повсеместно по телу, сухая дряблая кожа обтягивает кости. Также кожные покровы утрачивают эластичность и сопротивление, в результате чего по всему телу формируются глубокие складки. Все это делает человека похожим на мумию.
Другие симптомы дистрофии последней стадии могут проявляться следующим образом:
- Аппетит сильно ухудшается или отсутствует совсем. Нарушения стула становятся постоянными, также может присутствовать частая рвота.
- На лице из-за уменьшения жирового слоя на щеках сильно выступают вперед скулы и заострен подбородок. В уголках рта образуются глубокие трещины, слизистая глаз сухая.
- Слабый тонус мышц проявляется растянутым животом (ослабевают мышцы пресса), впалыми ягодицами, нависшими складками кожи над коленями. Кожа приобретает сероватый оттенок, из-за отсутствия витаминов может появиться шелушение кожи.
- Температура тела волнообразно увеличивается, затем опускается ниже стандартных показателей. Конечности пациента холодные.
- Иммунитет таких пациентов снижается, из-за чего нередко развиваются воспалительные процессы в легких (пневмония), почках (пиелонефрит). Часто пациенты с третьей стадией дистрофии страдают дисбактериозом.
- Присутствуют нарушения частоты сердечных сокращений и другие патологии со стороны сердечной мышцы. Дыхание становится слабым и прерывистым.
- У детей приостанавливается физическое и психическое развитие. При запущенных случаях могут быть утрачены уже приобретенные навыки. У взрослых снижаются рефлексы, преобладает подавленное состояние.
Питание при дистрофииКоррекция рациона является основным методом лечения дистрофии. Специфика диеты зависит от ряда факторов, среди которых самыми главными являются степень истощения организма и состояние желудочно-кишечного тракта пациента.
При дистрофии наблюдается дефицит тех или иных питательных веществ, поэтому целью диетотерапии является восстановление нехватки необходимых организму ресурсов. Вместе с тем усвоение пищи у пациента затруднено, из-за нарушенной функции пищеварения. В связи с этим быстрое увеличение объемов потребляемой пищи может спровоцировать ухудшение состояния больного. Поэтому диетотерапия при дистрофии состоит из 3 этапов. При реализации каждого этапа диеты нужно соблюдать строгие правила.
Правила питания при дистрофии
Существует ряд общих правил диетотерапии, которые следует неукоснительно соблюдать при лечении этого расстройства. Помимо общих положений есть и конкретные рекомендации по организации рациона (
предоставляются врачом ), в зависимости от формы и степени дистрофии. Соблюдение общих правил и врачебных рекомендаций позволит провести эффективную диетотерапию и ускорить выздоровление пациента.
Общие правила диетотерапии при дистрофии следующие:
- Сокращение пауз между приемами пищи. Количество трапез и продолжительность перерывов между ними зависит от степени дистрофии. При первой степени частота приемов пищи должна быть не меньше 7 раз в день. При второй степени дистрофии трапез должно быть не менее 8, при третьей степени – минимум 10. Эти рекомендации актуальны для первого этапа диеты. На последующих этапах количество трапез постепенно сокращают, и, соответственно, паузы между ними увеличивают.
- Контроль питания. При дистрофии необходимо контролировать реакцию организма на употребляемую пищу. Для этого нужно завести дневник, в котором следует отмечать качественный и количественный состав трапезы. Также нужно вносить данные о стуле и мочеиспусканиях больного (количество походов в туалет, состав и внешний вид мочи и кала).
- Регулярный анализ. При дистрофии 2 и 3 степени регулярно нужно сдавать копрограмму (анализ кала). Анализ позволит оценить переваривающую способность желудочно-кишечного тракта и откорректировать диетотерапию в случае необходимости.
- Регулярное взвешивание. Для оценки эффективности диетотерапии необходимо взвешиваться не менее 3 – 4 раз в неделю. Диета считается действенной, если начиная со 2 этапа вес начинает увеличиваться на 25 – 30 грамм в день.
Правильный выбор пищевых товаров – важное требование диеты при дистрофии. Пациентам нужно выбирать натуральные продукты с минимальным количеством пищевых добавок, красителей, консервантов. Помимо этого на период диеты нужно исключить из рациона некоторую алиментарную продукцию.
Продуктами, которые необходимо изъять из меню, являются:
- модифицированные жиры (маргарин, бутербродное масло);
- некоторые животные жиры (сало, топленый жир, смалец);
- консервированные овощи, соленья, маринады;
- любые виды мяса и рыба, приготовленные методом копчения, сушения, вяления;
- алкоголь, а также напитки содержащие газы, кофеин, стимулирующие вещества (преимущественно находятся в энергетических напитках).
Этапы диеты при дистрофииДиета при этом расстройстве включает три этапа. Вначале проводится разгрузочный этап, для того чтобы восстановить функциональность пищеварительной системы. Помимо того, разгрузка рациона позволяет вывести из организма вещества, которые накопились в результате нарушенного обмена веществ. Также на первом этапе проводится определение реакции организма на те или иные пищевые товары. Второй этап диеты является промежуточным и направлен на постепенное привыкание организма к нормальному питанию. Завершающим этапом диетотерапии является обеспечение пациента всеми необходимыми питательными веществами для скорого восстановления. Продолжительность каждого из этапов зависит от формы дистрофии и особенностей пациента.
Первый этап диеты при дистрофии Первый этап диетотерапии (адаптационный) направлен на то, чтобы определить влияние тех или иных продуктов на пищеварительную систему. Выводы о том, насколько качественно усваивается тот или иной продукт и не вызывает ли он осложнений типа диареи и других признаков непереносимости, делаются на основе записей из пищевого дневника.
Определение переносимости пищи продолжается 2 – 3 дня при дистрофии первой степени. При дистрофии 2 степени этот этап занимает от 3 до 5 дней, при 3 степени – примерно 7 дней. Для того чтобы определить, насколько качественно перерабатываются и усваиваются потребляемые продукты, рацион пациента необходимо сократить.
Правила сокращения рациона на первом этапе диеты следующие:
- при начальной форме дистрофии рацион уменьшается на 30 процентов от ежедневной нормы;
- при дистрофии 2 степени объем потребляемых продуктов должен быть меньше на 50 процентов;
- при дистрофии 3 степени количество пищи уменьшают на 60 – 70 процентов от стандартной нормы.
Под стандартной ежедневной нормой подразумевается суточный объем пищи для здорового человека, который высчитывается в зависимости от веса, возраста, пола и вида деятельности (для взрослых).
Количество питательных веществ, необходимое для функционирования организма, возмещают путем увеличения объемов употребляемой жидкости. Для этого могут использоваться натуральные овощные отвары, травяные чаи. В некоторых случаях для восполнения дефицита солей и электролитов показано употребление таких препаратов как оралит и/или регидрон. При тяжелых формах дистрофии назначается внутривенное введение раствора альбумина (белка) или других питательных жидкостей.
Второй этап диеты при дистрофии Второй этап диеты называется репарационным, и его целью является плавный перевод организма на нормальный режим питания. На этом этапе постепенно увеличивается объем и калорийность потребляемой пищи. Проводить трапезы нужно на 1 – 2 раза реже, чем на первом этапе диеты.
Количественный и качественный состав рациона при дистрофии 2 и 3 степени определяется врачом. Доктор определяет необходимое для организма количество белков, жиров и углеводов, принимая к сведению возраст пациента и существующий дефицит массы тела. При первой степени дистрофии объем и состав трапез определяется состоянием и вкусовыми предпочтениями пациента. Длительность второго этапа составляет примерно 3 недели.
Третий этап Завершающий этап диеты продолжается до восстановления нормальной массы тела пациента и нормализации пищеварительных процессов. Третий этап характеризуется усиленным приемом пищи. При этом количество трапез сокращается в сравнении со вторым этапом на один прием пищи, а количество и калорийность продуктов увеличивается.
Продукты питания при дистрофии
При дистрофии в меню следует вводить продукты, отличающиеся высокой питательной ценностью. В рацион включают как натуральные продукты, так и специальное лечебное питание. Ежедневное меню должно включать сбалансированный состав белков (
1 часть ), жиров (
1 часть ) и углеводов (
4 части ). В некоторых случаях при дефиците, например, белка врач увеличивает норму белковых продуктов в рационе пациента.
Натуральными продуктами, которые надо включать в лечебный рацион, являются:
- Белки. При дистрофии в рацион следует включать легкоусвояемые белки, которые содержат достаточное количество аминокислот. Больше всего качественного белка присутствует в мясе (телятине, курице, крольчатине). Для сохранения питательной ценности мясо рекомендуется готовить на пару. Маленьким детям из мяса можно готовить пюре. Достаточно белка находится в яйцах, твороге, слабосоленой брынзе. Обязательно при дистрофии в меню нужно включать рыбу (скумбрию, сельдь, тунца), так как в ней кроме белка присутствует много полезных жирных кислот.
- Жиры. Чтобы восполнить норму животных жиров, в рацион следует включать рыбу и мясо средней жирности, яичный желток. Много полезного для организма животного жира содержится в сливочном масле и сливках. Обеспечивать необходимый объем растительных жиров следует при помощи растительного масла (подсолнечного, оливкового), орехов (не рекомендуются маленьким детям), семян (льна, полсолнечника).
- Углеводы. Для обеспечения организма необходимым объемом углеводов, в рационе пациента с дистрофией должны присутствовать фруктовые соки, овощные пюре, натуральный мед. При дефиците углеводов рекомендуется принимать сахарный сироп, который готовится из 150 миллилитров теплой воды и 100 граммов сахара.
Чтобы обеспечить необходимое количество питательных веществ, но при этом не увеличивать объем и калорийность потребляемой пищи, при дистрофии рекомендуется включать в рацион специальное лечебное питание. Особенно актуальна данная рекомендация для первого и второго этапа диеты. Примером лечебного питания являются энпиты, которые могут быть нескольких видов. Все энпиты представляют собой сухой быстрорастворимый порошок, который перед употреблением следует развести водой.
Видами энпитов являются:
- Белковый. Этот лечебный продукт на 44 процента состоит из белка и его применяют для обогащения рациона полноценным белком, который легко усваивается. Изготавливается этот энпит из таких продуктов как молоко, сливки, сахар. Помимо этого порошок обогащен витаминами А, Е, С, В1, В2, В6.
- Жировой. Показан при отсутствии подкожно-жирового слоя. Продукт содержит сбалансированный состав полезных жиров, доля которых составляет 39 процентов. Изготавливается из цельного молока, сливок, кукурузного масла и различных витаминов.
- Обезжиренный. Рекомендуется в тех случаях, когда необходимо свести к минимуму количество потребляемых жиров, но при этом надо обеспечить достаточное поступление белка. Жирность этого энпита составляет 1 процент, так как производят его из обезжиренного молока.
Энпиты можно употреблять в жидком виде как самостоятельный продукт. Также порошок можно добавлять в состав каш и других блюд.
Питание при дистрофии у грудничков
Для грудничков (
детей до года ), у которых была диагностирована дистрофия, существуют отдельные рекомендации по выбору продуктов. Детей в возрасте до 3 месяцев следует кормить грудным молоком. При сильном дефиците веса рекомендуется использовать белково-минеральные добавки для обогащения состава грудного молока. Это могут быть добавки пре-семп, семпер. Если грудное молоко отсутствует, кормить ребенка необходимо адаптированными детскими смесями.
Важным условием при дистрофии является своевременное введение прикорма. В некоторых случаях вводить «взрослые» продукты в рацион грудничка рекомендуется на более ранних сроках.
Рекомендации по вводу прикорма при дистрофии следующие:
- 3 месяца. С трехмесячного возраста грудничку рекомендуется давать яичный желток, который должен быть сварен вкрутую.
- 4 месяца. С этого возраста в рацион ребенка нужно вводить овощи, готовить которые нужно в виде пюре.
- 5 месяцев. После того как ребенку исполнится 5 месяцев, в его меню нужно постепенно вводить мясо (курицу, индейку, телятину), из которого готовят пюре (дважды перекрученное на мясорубке или в блендере).
- 6 месяцев. После полугода в рацион нужно включать кисломолочные продукты. Это может быть специальный детский кефир, йогурт для детей, специализированная смесь агу-2.
Как бороться с плохим аппетитом?Слабый аппетит – распространенное явление при дистрофии. У здорового человека желание поесть возникает тогда, когда освобождается желудок. При дистрофии процесс переваривания пищи замедляется, поэтому человек не испытывает чувство голода. Иногда при попытке что-нибудь съесть у пациентов развивается рвота, которая является своеобразным защитным механизмом. Существует несколько способов стимуляции аппетита, которые могут быть использованы пациентами с дистрофией.
Способы повышения аппетита следующие:
- Перед трапезой пациенту необходимо съесть блюдо или выпить напиток, который усиливает выделение пищеварительных ферментов. Для этого можно использовать сок из кислых фруктов или ягод, квашеные или соленые овощи (немного). Также перед едой можно выпить 50 – 100 миллилитров крепкого мясного бульона. Мясной бульон для улучшения аппетита можно давать и маленьким детям с 3 – 4 месяцев по 1 – 2 чайных ложки.
- Большое значение при слабом аппетите имеет режим питания. Принимать пищу необходимо в определенные часы, а в промежутках между трапезами нельзя перекусывать.
- Немалую роль в стимуляции аппетита играет внешний вид блюда, сервировка стола, спокойная атмосфера. Принимать пищу следует в компании родственников, друзей, так как пример других людей, которые с аппетитом кушают, оказывает положительное влияние.
- В жаркое время года аппетит снижается, так как организм теряет много жидкости. В таких случаях за некоторое время до еды рекомендуется выпить немного прохладной воды, сока или кефира. Также следует в обед, когда температура достигает максимальных значений, не проводить традиционную трапезу, а перенести ее на более позднее время.
Нервная дистрофия (нервная анорексия)Такого заболевания как нервная дистрофия не существует, но это определение часто используют для обозначения такого расстройства как анорексия. Объясняется этот факт тем, что дистрофия и анорексия обладают схожими симптомами (дефицит веса, плохой аппетит, расстройства нервной системы). Вместе с тем причины нервной анорексии во многом отличаются от факторов, которые провоцируют дистрофию.
Причины нервной анорексии
Нервная анорексия относится к категории
психических расстройств
и проявляется отклонениями в поведении пациента, вследствие которых он сильно худеет. Если при дистрофии потеря веса является следствием различных патологий или недостаточного питания, то при анорексии человек сознательно ограничивает себя в приемах пищи.
Люди с этим заболеванием часто страдают пониженной самооценкой и худеть они начинают, для того чтобы увеличить собственную значимость. Специалисты отмечают, что истинной причиной анорексии выступают серьезные личностные проблемы, и контроль собственного веса является попыткой справиться с этими трудностями.
В большинстве случаев нервная анорексия развивается в подростковом возрасте. Спровоцировать болезнь может отсутствие популярности у противоположного пола, насмешки сверстников. Иногда этого психическое расстройство появляется на фоне стремления подростка соответствовать своему кумиру. Часто анорексия является протестом ребенка на чрезмерную опеку со стороны родителей. Чаще всего так манифестируются конфликты между дочерью и матерью. Наиболее распространена нервная анорексия в экономически развитых странах, где массово пропагандируется худоба как признак идеала.
Как проявляется нервная анорексия?
Чтобы достигнуть идеального с точки зрения пациента веса, он начинает ограничивать себя в еде. На начальных стадиях заболевания человек исключает из своего рациона традиционных «виновников» избыточного веса – жиры и углеводы. Постепенно больной начинает отказываться от употребления и других жизненно необходимых продуктов. Часто при анорексии развиваются отклонения от стандартных норм в поведении. Так, пациенты могут проглатывать пищу, не разжевывая ее, прятать еду от самого себя, кушать маленькими приборами.
Кроме диеты страдающие анорексией люди нередко применяют
слабительные
средства, усиленно занимаются спортом или прибегают к другим методам похудения.
Лечение нервной анорексии
Как и в случае с дистрофией, лечение подразумевает устранение как симптомов, так и причин заболевания. Только если при дистрофии корректируется процесс переваривания и усвоения пищи, то при анорексии проводится работа с мыслями и убеждениями пациента. Поэтому главным терапевтическим методом при анорексии является
психотерапия
.
Для устранения дефицита массы тела при нервной анорексии назначается диетотерапия.
В некоторых случаях показано внутривенное введение различных препаратов.
ВНИМАНИЕ! Информация, размещенная на нашем сайте, является справочной или популярной и предоставляется широкому кругу читателей для обсуждения. Назначение лекарственных средств должно проводиться только квалифицированным специалистом, на основании истории болезни и результатов диагностики.
Хроническое расстройство питания с нарушением обмена веществ, чаще с пропорциональным превышением массы и длины тела, или с избыточной массой тела — это паратрофия. В этой статье мы расскажем вам про основные причины паратрофии у детей, а также о том, как проводится лечение паратрофии у ребенка.

Причины паратрофии у детей
Развитие у ребенка паратрофии иногда подготавливается уже в антенатальном периоде вследствие нерационального питания беременной женщины с избыточным употреблением углеводов, жиров и недостатком белка, витаминов, минеральных веществ.
Этиология паратрофии в постнатальном периоде у детей
В постнатальном периоде в этиологии паратрофии чаще играет роль алиментарный фактор, а именно избыток в питании ребенка грудного возраста углеводов и жиров при недостаточном обеспечении белком. Значительно реже бывает избыточное введение белка в питание ребенка. Односторонний перекорм детей в первом полугодии жизни возможен при раннем (с 2 — 3 мес.) введении цельного коровьего или козьего молока, и во втором полугодии – при вскармливании ребенка избыточным их количеством или введением большого количества творога – до 100 г и более. К общему перекорму детей всеми пищевыми ингредиентами может привести использование при искусственном вскармливании адаптированных сухих смесей в излишней коцентрации или разведение их молоком вместо воды. Нередко причинами паратрофии является перекорм детей при смешанном вскармливании за счет неучтенного объема грудного молока и увеличенного объема докорма. В таких случаях энергетическая ценность пищи превышает энергетические затраты.
Этиология паратрофии во втором полугодии жизни у детей
Во втором полугодии жизни в этиологии может играть роль введение 2 — 3 прикормов кашами, а в более старшем возрасте – печенья и других продуктов, содержащих в большом количестве углеводы. Определенную роль играют гиподинамия, дефекты воспитания, когда не побуждается двигательная активность ребенка. У некоторых детей имеется конституциональная наклонность к накоплению жира, в таких случаях они нередко уже при рождении имеют повышенное жироотложение, а массо-ростовой показатель у них составляет 78 — 90. Появились сообщения, что при отягощенной семейной наследственности генетически обусловлено увеличение числа адипоцитов. Реализация генотипа во многом определяется экзогенными факторами (вскармливание, двигательный режим, перенесенные заболевания).
Симптомы паратрофии у детей
Избыточная масса тела в грудном возрасте чаще проявляется в первые 3-5 месяца жизни, достигает наибольшего значения к 6 — 9-му месяцу ребенка. При условии перекорма в антенатальном периоде у детей с первых месяцев жизни отмечается интенсивное нарастание массы тела до 1000-1500 г в месяц.
Различают два типа паратрофии:
- Первый тип паратрофии – простое ожирение,
- Второй тип паратрофии – углеводный перекорм.
Первый тип паратрофии: ожирение
Такой симптом, как простое ожирение, является следствием систематического перекармливания ребенка белком. Дети первого типа паратрофии имеют хороший аппетит, высокую толерантность к пище, малоподвижны. Окраска кожи и слизистых нормальная, слегка снижен тургор тканей. Имеют нормальные показатели эритроцитов и гемоглобина. Вследствие систематического перекармливания белком со стороны ЖКТ отмечается нарушение ферментативной функции, истощение ферментов, переваривающих белок. Усиливается расщепление белка гнилостной микрофлорой кишечника, которая быстро размножается в среде, богатой белком. Кал становится плотной консистенции, желтовато-серого цвета, щелочной реакции, содержит много известковых и магнезиальных мыл.
В копрограмме много нейтрального жира, жирные кислоты, мыла, что указывает на недостаточность панкреатического пищеварения (при избытке белка ребенок обычно получает и избыток жира). При длительной перегрузке организма ребенка белком создается дополнительная нагрузка на печень и почки по детоксикации и выведению продуктов азотного обмена. Появляется сдвиг КОС (КЩР) в сторону ацидоза. В конечном счете появляются такие симптомы паратрофии: ухудшение аппетита и усугубление дистрофических процессов. Ацидоз способствует развитию рахита, а недостаток витаминов В6 и В12 – анемии. Сенсибилизация избыточным количеством белка служит причиной проявления кожных симптомов аллергии.
Второй тип паратрофии: углеводный перекорм
Этот тип встречается чаще при преобладании в питании ребенка углеводов, особенно при злоупотреблении кашами, печеньем, соками. Углеводный перекорм приводит к истощению в ЖКТ активности ферментов, необходимых для их гидролиза, и к усилению микробного расщепления углеводов. Кишечник ребенка в обилии заселяет бродильная микрофлора. Стул становится жидковатым, обильным. В кале много переваримой клетчатки, внутриклеточного и внеклеточного крахмала, реакция кала кислая, часто обнаруживают йодофильную микробную флору, быстро размножающуюся в углеводной среде. При углеводном перекорме имеет место ускорение метаболизма углеводов и повышение их использования в синтезе жиров. Наблюдается избыточное отложение жира в подкожной жировой клетчатке. Жир, образованный из углеводов, отличается повышенной гидрофильностью, способствует задержке воды в организме ребенка.
При углеводном типе паратрофии увеличение подкожно-жирового слоя сопровождается бледностью кожи и слизистых оболочек, одутловатостью лица, значительным снижением тургора тканей. Для углеводного перекорма характерно развитие гиповитаминоза В, выражающегося ухудшением сна, гипотонией мышц, появлением «мраморного» рисунка на коже, склонностью к жидкому стулу и рвоте. С углеводной пищей ребенку недостаточно поступает жирорастворимых витаминов А и D, солей кальция и магния, в то время как потребность в них при быстрой прибавке массы тела повышена. У таких детей развивается гипокальциемия, гипомагниемия, рахит, имеющий острое течение. Может развиться спазмофилия. Нарушение минерального обмена и недостаток белка в пище у детей с углеводным перекормом способствует развитию анемии. Недостаток витамина А ведет к нарушению барьерных функций кожи и слизистых оболочек, снижению иммунитета. Больные с углеводным типом паратрофии часто страдают патологией органов дыхания, у них отмечают проявления аллергодерматита.
Степени паратрофии у детей
При паратрофии предлагают выделять три степени:
- степень – избыточная масса тела 10-20%,
- степень – 25-35%,
- степень – 40-50%.
При I степени на бедрах и груди ребенка отмечаются жировые складки, а на уровне пупка толщина подкожно-жирового слоя – 20-25 мм. При II и III степенях паратрофии жировые складки хорошо выражены не только на туловище, но и на конечностях и подбородке, а толщина подкожно-жирового слоя на уровне пупка равна 25-35 мм. Окружность живота больше окружности груди на 3-5 см.
Паратрофия у детей раннего возраста является предрасположением для ожирения в последующие годы, особенно в пубертатный период и у взрослых.
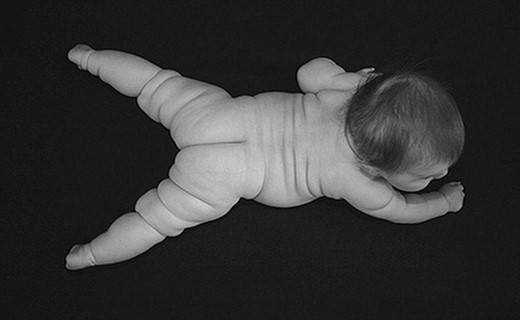
Лечение паратрофии у детей
Основное лечение паратрофии – диета, массаж и ЛФК.
Режим при паратрофии – возрастной, достаточное пребывание на свежем воздухе (прогулки, проветривание помещений), гигиенические ванны, закаливающие процедуры.
Диета при лечении паратрофии у детей
Для лечения проводится коррекция в питании ребенка с учетом причинных факторов. Если ребенок на грудном вскармливании и высасывает большой объем молока, то следует ограничить время пребывания его у груди до 3 — 5 мин. при соблюдении режима питания. При искусственном вскармливании необходимо соблюдать основные принципы вскармливания и правильно готовить смеси. Если ребенок получает прикорм, то кашу следует готовить на овощном отваре и давать ее 1 раз в день не более 130 — 150 г, в рацион ребенка нужно ввести овощные пюре с минимальным введением жиров. Необходимо постепенно уменьшать энергетическую ценность пищи. По данным экспертов ВОЗ, на увеличение 1 г массы затрачивается 4,5 — 5,4 ккал.
Зная превышение прибавки массы тела за последний месяц, можно высчитать лишнюю энергетическую ценность пищи. На полученную величину в следующие 1 — 2 мес. энергетическая ценность должна быть уменьшена. Уменьшение избыточной массы тела на 200 — 300 г за 1 мес. расценивается как хороший результат диетотерапии. Пища при паратрофии должна быть витаминизирована.
1.
Первый этап диеты при паратрофии – разгрузка по количеству и качеству пищи. Он может продолжаться 5-10 дней. Число кормлений соответствует возрасту. В период лечения объем пищи последовательно должен составлять ½,-⅔,-¾, от суточного. У детей с избыточной массой тела суточный объем питания в возрасте до 2 месяцев составляет 1/6 массы тела, от 2 до 4 мес. – 1/7 массы тела, с 4-5 мес. суточный объем питания составляет 1 литр. При естественном вскармливании следует ограничить время кормления до 3-5 мин. При искусственном и смешанном вскармливании целесообразно использовать для лечения смеси нового поколения «Нутрилак 1» (фирма Нутритек, Россия) до 5-6 мес, «Нутрилак 2» (6-12 мес), «Нан кисломолочный» (компания Нестле Фуд), отечественные смеси «Агуша» 1 и 2 (пресная, кисломолочная), «Ладушка», а также кисломолочные смеси для детей до полугода – ацидофильная смесь «Малютка», «Росток 1», для детей второго полугодия – «Биолакт», «Бифидок», «Бифилин», «Ацидолакт», кефир обезжиренный. Следует допаивать ребенка до необходимого объема чаем, минеральной водой без газа, каротиновой смесью.
2.
Второй этап диеты во время лечения паратрофии – промежуточный – 2-3 нед. Объем питания доводят до требуемого с учетом возраста. Вводится достаточное количество белка по возрасту с ограничением углеводов и жиров. Соотношение белков, жиров и углеводов составляет 1:1 : 2,5-3, количество калорий в сутки 100-110 ккал/кг массы тела. К основному питанию (в счет общего объема) вводят белковый энпит, антианемический энпит, постепенно увеличивая их объем – 30-50 — 100-150 мл. Если ребенок получает прикорм, то в период лечения паратрофии предпочтительны каша из гречи на овощном отваре, пюре из кабачков, капусты на овощном отваре.
3.
Третий этап оптимального питания при паратрофии – это по существу сбалансированное полноценное питание по возрасту, но калорийность пищи, содержание белков, жиров и углеводов на нижней границе нормы. Не следует слишком быстро расширять и усиливать диету при симптомах паратрофии у ребенка, т.к. обменные процессы остаются надолго нарушенными. На каждом этапе разгрузки в диете необходим период адаптации ребенка к новому для него рациональному питанию. Энергетическая ценность пищи ребенка с паратрофией должна составлять 100 — 110 ккал, а соотношение белков, жиров и углеводов 1:2,5:3. Снижение массы тела у ребенка с паратрофией занимает несколько месяцев.
ЛФК во время лечения паратрофии
ЛФК сводится к восстановлению отстающих от возрастных норм двигательных навыков, значительное место уделяют упражнениям для мышц брюшного пресса, дыхательным упражнениям, побуждению двигательной активности.
Медикаментозная терапия паратрофии
Для лечения назначают витамины, при углеводном расстройстве питания особенно важны витамины В, A, D, при белковой – витамины В2, В6, В12. Целесообразно включать в терапию витамины В15, В5, РР, А, Е. Необходимо рациональное лечение рахита (и его профилактика), анемии, аллергодерматита.
Прогноз лечения вполне благоприятный, однако не исключено ожирение в более старшем возрасте, риск атеросклероза и сердечно-сосудистых заболеваний.
Профилактика паратрофии у ребенка
Естественное вскармливание с рациональным введением прикормов, возрастные массаж и гимнастика, побуждение двигательной активности.
Теперь вы знаете основные причины и симптомы паратрофии у детей, а также о том, как проводится лечение паратрофии у ребенка. Здоровья вашим детям!
Паратрофия — хроническое расстройство питания у ребенка с массой, близкой к нормальной по его возрасту и длине тела.
Этиология
Основной причиной развития паратрофии является неправильное кормление ребенка с нарушением рационального соотношения между основными пищевыми ингредиентами и перекормом углеводами, белками. К перекорму может привести избыточное употребление в питании сладких соков, чая, несколько прикормов из каш в день, злоупотребление бананами, печеньем, использование при приготовлении адаптированных смесей большего количества сухого порошка, чем положено. Повышение белковой нагрузки возникает при приеме большого количества цельного коровьего молока, творога, белкового энпита и др. Способствуют развитию паратрофии лимфатико-гипопластический и экссудативный диатез, частые инфекционные заболевания, анемии.
Патогенез
Перекорм как углеводами, так и белками приводит к дисфункциям кишечника, угнетению определенных ферментных систем последнего (дисферментемии), дисбактериозам, дислокации бактериальной флоры кишечника в более верхние его отделы, анемии, эндогенной интоксикации, ацидозу, гиповитаминозам, частым инфекциям. При этом углеводный перекорм способствует возникновению гиповитаминозов – витамина В, А. Гиповитаминоз В проявляется мраморным рисунком кожи, снижением мышечного тонуса в виде «болтающейся головы», «дряблых плеч», «перекатывании передней брюшной стенки», срыгиваниями др. Для гиповитаминоза А характерны сухость кожи, пиодермии, частые инфекции, анорексия, гипертензионно-гидроцефальный синдром и др. Дети с паратрофией предрасположены к рахиту, причем при углеводистом перекорме к гипокальциемическим его проявлениям, а также к развитию дефицитных анемий.
Клиническая картина
Основными признаками паратрофии являются нервно-психические нарушения: малоподвижность, неустойчивость эмоционального тонуса, вялость, малая активность, вплоть до апатии, сменяющаяся немотивированным беспокойством, «плохой», поверхностный сон, отставание развития возрастных моторных навыков. Аппетит избирательный, часто пониженный. Дети выглядят рыхлыми, пастозными, кожные покровы у них бледные, суховатые, иногда с сероватым оттенком (при белковом перекорме), тургор тканей и мышечный тонус снижены, хотя подкожный жировой слой выражен достаточно или даже избыточно. Индекс упитанности Л. И. Чулицкой — повышен. Избыточный подкожный жировой слой обычно особенно отчетлив на бедрах, животе, руки же тонковаты. Характерна дефицитная анемия, клинические признаки гиповитаминозов. В сыворотке крови снижено содержание фосфолипидов, повышено — холестерина, что является предрасполагающим фактором к атеросклерозу. Из-за сниженного иммунитета при паратрофии у детей часты острые инфекционные процессы. При любом заболевании ребенок очень быстро теряет значительный процент массы тела.
Могут встречаться следующие расстройства деятельности кишечника у детей с паратрофией:
Мучнистый стул наблюдается при перекорме ребенка углеводами: испражнения жидкие, имеют кислую реакцию, желтый с зеленым оттенком цвет, содержат слизь, дают положительную реакцию с йодом (голубое окрашивание при наличии неизмененного крахмала, бурое — при наличии целлюлозы). Микроскопически в кале много внеклеточного крахмала, перевариваемой клетчатки, нейтрального жира и жирных кислот. Вследствие преобладания процессов брожения в копрограмме наблюдаются слизь, лейкоциты.
Белковый стул отмечается при избытке в рационе продуктов, богатых белками, например, при злоупотреблении цельным коровьим молоком, творогом. В кишечнике преобладают процессы гниения, что приводит к отсутствию раздражения кишечника, вызываемого кислотами, замедлению перистальтики, почти полному всасыванию из кишечника содержимого, воды. Испражнения необильные, имеют плотный, сухой, крошковатый вид, серо-глинистый цвет (вследствие восстановления билирубина в гидробилирубин), гнилостный запах, щелочную реакцию; у некоторых детей при учащении стула испражнения зеленоватой окраски, содержат слизь и белые комочки. Белые крошковатые массы состоят в основном из известковых и магнезиевых солей (мыльно-известковый стул). При микроскопии обнаруживают много детрита, солей жирных кислот мало нейтрального жира, что обусловлено недостатком углеводов и жирных кислот.
Голодный стул скудный, сухой, обесцвеченный, комковатый, с гнилостным зловонным запахом. Моча пахнет аммиаком. Голодный стул быстро переходит в диспепсический, для которого характерны зеленая окраска, обилие слизи, лейкоцитов, внеклеточного крахмала, перевариваемой клетчатки, жирных кислот, нейтрального жира, иногда мышечных волокон. Вместе с тем нередко диспепсические явления обусловлены усилением его моторики или инфицированием патогенными ее штаммами, дисбактериозом.
Очень часто у детей отмечают признаки лимфатико-гипопластического или экссудативного диатеза.
Формы паратрофии:
-
Липоматозная форма.
В основе — лежит алиментарный перекорм в сочетании с наследственной липосинтетической направленностью метаболизма, ускоренным всасыванием в кишечнике и повышенным усвоением жиров. У больных с липоматозной формой паратрофии наблюдается избыточное отложение жира в подкожно-жировой клетчатке. Тургор тканей и цвет кожи долго сохраняются, а затем тургор снижается, кожа становится бледной.
-
Липоматозно-пастозная форма
Связана с особенностями эндокринно-обменных процессов, поскольку эта форма наблюдается у детей с лимфатико-гипопластической аномалией конституции. У 95% этих детей имеются изменения морфо-функционального характера гипоталамо-гипофизарной системы и нарушение функции периферических желез внутренней секреции (склероз сосудов в гипоталамусе, повышение ликворного давления в III желудочке мозга, снижение числа АКТГ-продуцирующих клеток, увеличение числа клеток, продуцирующих соматотропин и тиреотропин). У этих детей отмечено нарушение водно-электролитного обмена. Поэтому возможно, что в основе патогенеза лежит нарушение функции гипоталамо-гипофизарно-надпочечниковой системы. Липоматозно-пастозная форма паратрофии наиболее часто наблюдается у детей со своеобразным типом внешности (округлое лицо, широкие плечи, широко расставленные глаза), с наличием множественных стигм дизэмбриогенеза. Отмечается пастозность, снижен тургор, выражена бледность кожи и мышечная гипотония. Дети с этой формой паратрофии имеюг неустойчивый эмоциональный тонус, беспокойный сон. Дифференциально – диагностические признаки паратрофий представлены в таблице 20. Таблица 20
Основные клинические признаки липоматозной и липоматозно-пастозной формы паратрофии
|
Клинические симптомы |
Липоматозная форма гипотрофии |
Липоматозно-пастозная форма гипотрофии |
|
Избыток массы тела |
Чаще 2-3 степени |
Нередко 2-3 степени |
|
Окраска кожи и слизистых оболочек |
Нормальная |
Бледные, нередки проявления аллергодерматозов, типична их стойкость |
|
Признаки полигиповитаминозов |
Отсутствуют |
У большинства детей развивается рахит |
|
Гидрофильность тканей |
Умеренная (выявляется только специальными пробами) |
Выраженная |
|
Симптомы диэнцефальных расстройств |
Отсутствуют |
На 2-м году жизни нередки вегето-сосудистые дисфункции, жажда, субфебрилитет, склонность к желудочно-кишечным заболеваниям, сопровождающимся быстрой потерей жидкости |
|
Течение сопутствующих заболеваний |
Без особенностей |
Частое рецидивирование, затяжное, ОРВИ с обструктивным синдромом |
|
Анализ крови |
Без отклонений |
Нередко анемия |
|
Биохимические тесты |
Умеренная гиперлипидемия, гиперхолестеринемия |
Высокие показатели общих липидов, холестерина |
Диагноз
При диагностике паратрофии необходимо установить основную причину развития этого хронического расстройства питания, указать признаки гиповитаминозов, рахита, анемии.
Лечение прежде всего сводится к нормализации диеты ребенка, введению овощных прикормов, обогащению ее витаминами, недостающими ингредиентами и ограничению легкоусвояемых углеводов. Недопустимо голодание или голодные диеты, ограничение времени сосания груди матери. Важнейшими компонентами являются: массаж и гимнастика, регулярные прогулки, закаливание, стимулирующая терапия (чередующиеся курсы растительных адаптогенов с пентоксилом, дибазолом и витаминами В6, А, В12, Е, Вс, В5, В15), рациональное лечение рахита (или его профилактика), анемии. Общие подходы к лечению паратрофии:
-
коррекция питания
-
сбалансирование питания
-
нормализовать режим дня ребенка
-
массаж
-
лечебная гимнастика
-
прогулки
-
бифидум — бактерин, лактобактерин в случае дисбактериоза
-
витамины, адаптогены, так как есть дисбаланс в иммунном статусе
-
прочая симптоматическая терапия (например, если есть симптомы анемии, то дают препараты железа, при рахите — витамин D)